Auf einen Blick – Vorhofflimmern
Was ist Vorhofflimmern?
- sog. ‚tachykarde‘ Herzrhythmusstörung
- häufigste Herzrhythmusstörung
- Herz schlägt unregelmäßig schnell
Wer bekommt Vorhofflimmern?
- Bluthochdruckpatienten
- Diabetiker
- besonders ältere Menschen
Symptome (Auszug)
- Leistungsabfall
- Schwindel
- Herzrasen
Behandlung (Auszug)
- Medikamente, die den Herzrhythmus stabilisieren (sog. ‚Antiarrhythmika‘)
- Katheterablation
- bei akuten Vorfällen: Kardioversion
Tipps
- Sport kann vorbeugend wirken
- Übergewicht reduzieren
- ausgewogene Ernährung
Inhalte
- 1 Auf einen Blick – Vorhofflimmern
- 2 Was ist Vorhofflimmern?
- 3 Wie entsteht Vorhofflimmern?
- 4 Welche Arten von Vorhofflimmern gibt es?
- 5 Wie verläuft Vorhofflimmern?
- 6 Welche Ursachen kann Vorhofflimmern haben?
- 7 Die Symptome: Welche Beschwerden verursacht Vorhofflimmern?
- 8 Wer ist am ehesten betroffen?
- 9 Was tut der Arzt? Teil 1: Die Diagnose von Vorhofflimmern
- 10 Fakten-Box – Vorhofflimmern
- 11 Was tut der Arzt? Teil 2: Die Behandlung von Vorhofflimmern
- 12 Aktuelle Forschung – Erhöht Leistungssport im Kraftbereich das Risiko für Vorhofflimmern?
- 13 Häufige Patientenfragen
- 14 Typisches Patientenbeispiel
- 15 Verwandte Themen
- 16 Quellen
Von Medizinern geprüft und nach besten wissenschaftlichen Standards verfasst
Dieser Text wurde gemäß medizinischer Fachliteratur, aktuellen Leitlinien und Studien erstellt und von einem Mediziner vor Veröffentlichung geprüft.
Quellen ansehenNeben Bluthochdruck und Herzinfarkt ist das Vorhofflimmern vermutlich eine der bekanntesten Erkrankungen des Herz-Kreislaufsystems. Die gerade zu Beginn plötzlichen und heftigen Anfälle, die viele als Herzstolpern wahrnehmen, sind für sich genommen nicht lebensgefährlich. Die wichtigste mögliche Folge des Vorhofflimmerns ist jedoch der Schlaganfall. Doch wie entsteht ein Vorhofflimmern überhaupt? Was sind die Symptome und wie wird es behandelt? Mehr dazu erfahren Sie im folgenden Artikel.
Was ist Vorhofflimmern?
Vorhofflimmern ist die häufigste anhaltende Herzrhythmusstörung. In den Industrienationen ist nahezu jeder vierte Erwachsene in mittlerem Alter davon betroffen. Laut der Deutschen Gesellschaft für Kardiologie geht man davon aus, dass innerhalb der Europäischen Union rund 14–17 Millionen Patienten von Vorhofflimmern betroffen sind. In Deutschland (Stand 2012) sind es schätzungsweise 1,8 Millionen Menschen.
Das Vorhofflimmern gehört zu den sogenannten supraventrikulären Tachykardien. Wie bei jeder Herzrhythmusstörung ist der Herzschlag dabei nicht regelmäßig. Dieses Problem ist darauf zurückzuführen, dass die elektrische Reizweiterleitung des Herzens aus verschiedenen Gründen gestört ist. In den Vorhöfen entstehen kreisende elektrische Erregungen, die teilweise zu den Herzkammern gelangen. Dadurch kommt es zu einem unregelmäßigen, oft viel zu schnellen Herzrhythmus. Dies wird meistens als Herzrasen wahrgenommen.
Wie entsteht Vorhofflimmern?
Um diesen Mechanismus zu verstehen, muss man sich vor Augen führen, wie der Herzschlag im Grundsatz funktioniert. Das Reizbildungssystem, von dem der Herzschlag normalerweise ausgeht, nennt sich Sinusknoten. Dieser Knoten befindet sich an der Wand des rechten Vorhofs und arbeitet als Taktgeber: Er gibt vor, wie oft das Herz minütlich schlägt; normalerweise 60–80 mal. Diesen Rhythmus nennt man im medizinischen Fachjargon deshalb auch Sinusrhythmus.
Im Sinusknoten entsteht eine elektrische Erregung, die sich über die Muskulatur des Vorhofs ausbreitet und zum Atrioventrikularknoten (kurz: AV-Knoten) gelangt, der zwischen der rechten Herzkammer und dem rechten Vorhof zu finden ist. Die elektrische Erregung, die im Sinusknoten entstanden ist, wird anschließend über die ‚Purkinje-Fasern‘ genannten Leitungsbahnen in die Herzmuskulatur weitergeleitet.
Gestörte Reizweiterleitung durch Narbengewebe
Wie entsteht nun überhaupt das Vorhofflimmern? Die oben erwähnten kreisenden elektrischen Erregungen bilden sich in der Regel nur dann, wenn die Reizweiterleitung im Gewebe des Vorhofs in irgendeiner Form blockiert oder verlangsamt ist. Diese „Blockaden“ können entstehen, wenn die Gewebsstruktur der Vorhöfe verändert wurde, zum Beispiel durch ausgedehnte Narben oder Entzündungen des Herzgewebes. An der Entstehung solchen Narbengewebes (sog. ‚Fibrosen’) ist u. a. auch das Hormon Angiotensin II beteiligt, das für die Regulation der Gefäßweite mitverantwortlich ist. Wird zu viel Angiotensin ausgeschüttet, verengen sich die Blutgefäße, was Bluthochdruck und eine Herzinsuffizienz begünstigt. Deshalb tritt das Vorhofflimmern oft bei Patienten auf, die bereits an Bluthochdruck, einer Herzschwäche oder einer Herzklappenerkrankung leiden.

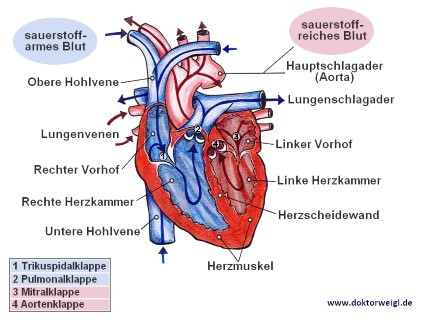
Das Herz besitzt ein eigenes Reizweiterleitungssystem, das aus Sinusknoten, AV-Knoten und Purkinje-Fasern besteht.
Ein Risikofaktor, der die Entstehung von Vorhofflimmern begünstigen kann, ist Bluthochdruck, der sog. ‚Silent Killer‘. Doch wer bekommt überhaupt Bluthochdruck? Welche Blutdruckwerte sind bedenklich und was kann man dagegen tun? Dies und mehr erläutert Dr. Dr. Tobias Weigl in seinem Videobeitrag zum Thema.
Welche Arten von Vorhofflimmern gibt es?
Vorhofflimmern kann in unterschiedlichen Längen auftreten. Dabei werden drei ‚Typen’ unterschieden:
- paroxsymales Vorhofflimmern – damit wird ein anfallsartiges Vorhofflimmern beschrieben, das innerhalb von Stunden bis höchstens nach sieben Tagen wieder von selbst verschwindet
- persistierendes Vorhofflimmern – das Vorhofflimmern dauert meist länger als sieben Tage und hört nicht von selbst auf. Die zu schnelle Herzfrequenz kann dann nur mithilfe von elektrischer oder medikamentöser Kardioversion beendet werden
- permanentes Vorhofflimmern – das Vorhofflimmern hält andauernd an und kann ggf. nicht mit einer Kardioversion beendet werden.
Wie verläuft Vorhofflimmern?
Druckgefühl im Brustbereich, Atemnot, Schwindel, Schweißausbrüche und Herzstolpern – den ersten Anfall von Vorhofflimmern erleben Betroffene meistens als dramatische Situation. Vielen denken unmittelbar an einen Herzinfarkt. Oft hören solche Erstanfälle nach einigen Stunden wieder auf und die Betroffenen fühlen sich schnell wieder besser. In der Zeit danach können diese Anfälle immer wieder auftreten und Tage andauern. Wie hoch der Leidensdruck ist, hängt vom jeweiligen Menschen ab. Vielfach schränken die Anfälle den Lebensalltag ein, je nach Ausmaß der Symptome. Patienten höheren Alters hingegen bemerken Vorhofflimmeranfälle oft nicht einmal, eher zufällig werden bei Untersuchungen Unregelmäßigkeiten festgestellt.
Bei den meisten Betroffenen häufen sich die Fälle von Vorhofflimmern mit der Zeit; nur in seltenen Fällen tritt diese Herzrhythmusstörung von Anfang an in ihrer dauerhaften Form auf. Bei knapp 8% der Patienten entwickelt sich das gelegentlich auftretende zu einem dauerhaft auftretenden Vorhofflimmern.
„Vorhofflimmern ist die häufigste Herzrhythmusstörung und erhöht das Risiko für einen Schlaganfall, weswegen die Erkrankung unbedingt behandelt werden sollte.“ — Dr. Dr. Tobias Weigl Klick um zu Tweeten
Welche Ursachen kann Vorhofflimmern haben?
Bluthochdruck
Bluthochdruck spielt vor allem beim Vorhofflimmern eine wichtige Rolle: Mehr als die Hälfte aller Patienten mit Vorhofflimmern leidet an Hypertonie. Denn je höher der Blutdruck ist, desto stärker muss das Herz – genauer gesagt die linke Herzkammer, die das sauerstoffreiche Blut in den Körper transportiert – arbeiten. Der Herzmuskel muss sich langfristig an diese erhöhte Anforderung anpassen und verdickt sich (sog. ‚Herzmuskelhypertrophie‘). Diese erhöhte Belastung der linken Herzkammer kann sich auf den linken Vorhof des Herzens übertragen, der sich wiederum erweitert. Dadurch können krankhafte Veränderungen des Stoffwechsels der Muskelzellen des Vorhofs entstehen. Außerdem können sich Narben in diesem Bereich bilden. Aus dieser Konstellation entsteht dann das Vorhofflimmern.
Diabetes mellitus
Fast 3/4 aller Diabetiker sterben an kardiovaskulären Erkrankungen. Das hängt damit zusammen, dass Diabetes langfristig die Gefäße verkalkt. Mediziner sprechen dann von einer Arteriosklerose. Dabei lagert sich nach und nach ein Plaque an den Gefäßwänden ab. Dieser Plaque behindert den Blutfluss, der die Zellen mit Sauerstoff und Nährstoffen versorgt. Es können dann ebenfalls Herzrhythmusstörungen auftreten. Am häufigsten ist dabei das Vorhofflimmern: Etwas mehr als 1/3 der Diabetiker sind davon betroffen.
Koronare Herzkrankheit
Bei der koronaren Herzkrankheit (KHK) verschließen bzw. verhärten sich die Herzkranzgefäße. Das sind die Gefäße, die das Muskelgewebe des Herzen mit Sauerstoff und Nährstoffen versorgen. Die KHK ist auf Ablagerungen in diesen Blutgefäßen zurückzuführen, sodass es zu einer Durchblutungsstörung des Herzmuskels kommt. In Folge kann u. a. der Herzrhythmus gestört werden, da das Herz nicht mehr mit ausreichend Sauerstoff versorgt wird. Dadurch können Teile des Herzgewebes beschädigt werden, die für den richtigen Rhythmus des Herzschlags verantwortlich sind. Der Puls kann im weiteren Verlauf aus dem Takt geraten und langsamer, unregelmäßig oder schneller schlagen, was dann zu Herzrasen führen kann.
Schilddrüsenüberfunktion
Gemeinsam mit anderen Hormondrüsen beeinflusst die Schilddrüse viele lebensnotwendige Stoffwechselprozesse unseres Körpers. Bei einer Überfunktion der Schilddrüse werden die Hormone Tetrajodthyronin und Trijodthyronin im Überschuss produziert und ausgeschüttet. Ebenfalls davon betroffen ist das Herz-Kreislauf-System: Die Schilddrüsenhormone sind auch an der Regulierung des Blutdrucks und des Herzschlags beteiligt. Bei einer Überfunktion ist entsprechend die Herzschlagfrequenz erhöht, was sich etwa durch Herzrasen bemerkbar machen kann.
Störungen des Elektrolythaushaltes
Die Elektrolyte Kalium und Magnesium haben für das Herz eine wichtige Bedeutung: Eine ihrer Aufgaben ist es, den Herzrhythmus zu stabilisieren. Aufgrund dieser Funktion ist ein ausgewogener Kalium – und Magnesiumhaushalt von großer Bedeutung. Eine zu hohe oder zu niedrige Konzentration der Stoffe kann Herzrhythmusstörungen begünstigen. Ein stärkerer Magnesiummangel kann so bspw. ein Trigger für Vorhofflimmern sein.
Sinusknotensyndrom
Das Sinusknotensyndrom (auch: Sick-Sinus-Syndrom) beschreibt die fehlerhafte Funktion des Sinusknotens. Die Ursachen für dieses Syndrom können mannigfaltig sein – häufiger tritt es infolge einer koronaren Herzkrankheit, einer Herzmuskelentzündung oder auch einer Herzmuskelschwäche auf. Als Konsequenz dieser Erkrankungen wird das Gewebe des Sinusknoten beschädigt, weshalb verschiedene Herzrhythmusstörungen auftreten können. Tückisch ist das Syndrom insofern, da es sowohl tachykarde als auch bradykarde Phasen gibt, die unregelmäßig auftreten können: Manchmal schlägt das Herz zu schnell, manchmal zu langsam. Das Sick-Sinus-Syndrom tritt vor allem im höheren Alter auf und wird ggf. von bereits vorhandenen Rhythmusstörungen begünstigt.
Andere mögliche Ursachen
Diverse andere Ursachen können ein Vorhofflimmern hervorrufen. Im Folgenden haben wir Ihnen weitere mögliche Auslöser aufgelistet:
- Infektionen
- Alkoholvergiftung/Alkoholismus
- Herzmuskelentzündung
- vorbestehendes Vorhofflattern
- Herzklappenfehler
- chronische Lungenerkrankungen (bspw. COPD)
Die Symptome: Welche Beschwerden verursacht Vorhofflimmern?
Folgende Symptome können bei einem Vorhofflimmern auftreten. Bitte zögern Sie nicht, bei einem Verdacht auf Herzrhythmusstörungen eine Ärztin bzw. einen Arzt aufzusuchen.
- Schwindel
- Wasseransammlungen (sog. ‚Ödeme’)
- Schwächeanfälle
- genereller Leistungsabfall
- Atemnot (sog. ‚Dyspnoe’)
- Ohnmachtsanfälle (sog. ‚Synkopen’)
- Brustkorbschmerzen
- Herzrasen, Herzstolpern, Herzklopfen
- in schweren Fällen kann es auch zu einer schmerzhaften Brustenge (sog. ‚Angina pectoris’) kommen
Welche Folgen kann Vorhofflimmern haben?
Das größte Gefahrenpotenzial, das von Vorhofflimmern ausgeht, ist der Schlaganfall. Während des Vorhofflimmerns werden die Vorhöfe gewissermaßen „umgebaut“: Sie verändern ihre Struktur. Dadurch wird der Blutfluss beeinflusst.
 Die veränderte Struktur steigert das Risiko, dass Blutkörperchen gemeinsam mit den Blutplättchen (sog. ‚Thrombozyten’, die u. a. die Blutgerinnung bedingen) Gerinnsel bilden. Werden diese Blutgerinnsel nun mit dem Blutstrom weitergeleitet, können sie gehirnversorgende Gefäße verschließen. Daraus resultiert schließlich ein durch mangelnde Durchblutung (sog. ‚ischämisch‘) bedingter Schlaganfall. Das Schlaganfallrisiko steigt, wenn noch weitere, bereits oben genannte Risikofaktoren wie ein höheres Alter, Diabetes oder Bluthochdruck hinzukommen.
Die veränderte Struktur steigert das Risiko, dass Blutkörperchen gemeinsam mit den Blutplättchen (sog. ‚Thrombozyten’, die u. a. die Blutgerinnung bedingen) Gerinnsel bilden. Werden diese Blutgerinnsel nun mit dem Blutstrom weitergeleitet, können sie gehirnversorgende Gefäße verschließen. Daraus resultiert schließlich ein durch mangelnde Durchblutung (sog. ‚ischämisch‘) bedingter Schlaganfall. Das Schlaganfallrisiko steigt, wenn noch weitere, bereits oben genannte Risikofaktoren wie ein höheres Alter, Diabetes oder Bluthochdruck hinzukommen.
Wer ist am ehesten betroffen?
Das individuelle Risiko, von Vorhofflimmern betroffen zu werden, hängt wesentlich vom Lebensalter ab. Schätzungen zufolge verdoppelt sich das potenzielle Risiko ab dem 50. Lebensjahr mit jedem weiteren Lebensjahrzehnt. Bei den über 80-Jährigen leiden 9–16 Prozent an Vorhofflimmern. In den jüngeren Altersgruppen sind Männer tendenziell eher betroffen als Frauen. Menschen, die einen oder mehrere Risikofaktoren vorweisen können, haben ein erheblich erhöhtes Risiko: Ein unbehandelter stark erhöhter Blutdruck steigert das Erkrankungsrisiko um bis zu 50 Prozent. Auch Übergewicht kann das Risiko erheblich erhöhen.
Welche Risikofaktoren gibt es für Vorhofflimmern?
Viele verschiedene Faktoren können die Entstehung von Vorhofflimmern begünstigen. Dazu zählen bspw.:
- Diabetes mellitus
- Alkoholismus
- Übergewicht
- Schilddrüsenüberfunktion
- Bluthochdruck
- vorheriger Schlaganfall in der Krankengeschichte
- höheres Alter
Was tut der Arzt? Teil 1: Die Diagnose von Vorhofflimmern
Grundlage einer jeden Untersuchung ist das Anamnesegespräch. Dabei erfragt der Arzt u. a., in welcher Lebenslage Sie sich befinden, welche Beschwerden auftreten und ob bei Ihnen bereits andere Erkrankungen vorliegen. Mögliche Fragen sind bspw.:
- „Welche Beschwerden treten bei Ihnen genau auf?“
- „Wann sind die die Symptome das erste Mal aufgetreten?“
- „Gibt es konkrete Situationen, in denen die Symptome auftreten – z. B. unter körperlicher Belastung?“
- „Endet die Herzrhythmusstörung so schnell, wie sie beginnt?“
- „Liegen andere Erkrankungen wie Diabetes mellitus oder Bluthochdruck vor?“
- „Kommen zu den auftretenden Symptomen noch andere Beschwerden wie Übelkeit hinzu?„
- „Nehmen Sie Medikamente ein? Wenn ja, welche? Nennen Sie auch nicht-ärztlich verschriebene Mittel, wie Johanniskraut oder Nahrungsergänzungsmittel.“
- „Wie stark ist ihr Leidensdruck? Welche Folgen haben die Beschwerden für den Alltag?“
Im Anschluss an die Anamnese führt der Arzt eine körperliche Untersuchung durch. Dabei hört er bspw. Ihren Herzschlag mit einem Stethoskop ab. Auch Puls und Blutdruck werden geprüft. Zudem kann eine Bestimmung Ihrer Blutwerte nötig sein. Je nach Einschätzung des Arztes können einige weitere Untersuchungen durchgeführt werden, um eine eindeutige Diagnose stellen zu können.
Elektrokardiographie
Die zentrale Untersuchung für sämtliche Herzrhythmusstörungen ist die Elektrokardiographie (EKG). Bei einem EKG werden die Herzströme aufgezeichnet, womit Unregelmäßigkeiten des Herzschlages identifiziert werden können. Hier werden am Körper des Patienten Elektroden angebracht. Die Elektroden erfassen nun die elektrische Erregung des Herzens. Ein entsprechendes angeschlossenes Gerät zeichnet die Ströme in einer bestimmten Art und Weise auf. Diese Aufzeichnung der Herzschläge wird Elektrokardiogramm genannt. Für die Diagnose von Vorhofflimmern sind zwei Varianten des EKGs wichtig:
- Ruhe-EKG – diese Variante wird allgemein am häufigsten angewendet. Meistens liegt der Patient und die Herzströme werden unter Ruhebedingungen gemessen. Der Messvorgang dauert in der Regel nur einige Minuten. Während der Aufzeichnung darf sich der Patient nicht bewegen. Beim Vorhofflimmern ist allerdings problematisch, dass es besonders zu Beginn der Erkrankung nur in anfallsartigen Episoden auftritt. Dementsprechend können bei einem Ruhe-EKG möglicherweise keine Auffälligkeiten entdeckt werden, wenn in diesen Minuten keine Episode stattfindet.
- Langzeit-EKG – um ein Vorhofflimmern dennoch sicher diagnostizieren oder ausschließen zu können, greift der Arzt auf ein Langzeit-EKG zurück. Hierbei werden für 24 Stunden – möglicherweise auch für einen längeren Zeitraum – die Herzströme aufgezeichnet. Auf diese Weise sollen die anfallsartigen Episoden von Vorhofflimmern erfasst werden. Für die Messung werden im Brustbereich des Patienten Elektroden angebracht, die mit einem kleinen tragbaren Apparat verbunden sind, den der Patient um den Hals trägt. Während des Langzeit-EKGs darf der Patient nicht duschen, damit das Gerät nicht beschädigt wird. Es ist unter Umständen möglich, dass wiederholt Langzeit-EKGs zur Diagnose eingesetzt werden.
Falls im individuellen Fall die Notwendigkeit besteht, kann der Arzt auch einen Rhythmus- bzw. Ereignisrekorder einsetzen. Dabei bedient der Patient das EKG-Gerät selbst. Wenn Symptome von Vorhofflimmern auftreten, kann er den Eventrekorder auf seine Brust drücken. Dieser misst dann über Kontaktelektroden die Herzströme und zeichnet sie auf. Anschließend werden die Daten vom behandelnden Arzt ausgewertet.
Echokardiographie
Als Echokardiographie wird die Ultraschalluntersuchung des Herzens bezeichnet. Die Untersuchung ist insofern wichtig, dass durch sie Aussagen zu Form und Funktion der Herzkammern, der Vorhöfe und der Herzklappen getroffen werden können. Bei der Echokardiographie werden mithilfe eines Schallkopfes Ultraschallwellen in den Körper ausgestrahlt werden, die dort reflektiert werden. Normalerweise liegt der Patient hierfür bei der Untersuchung in einer Linksseitenlage. Der linke Arm wird dabei unter den Kopf geschoben.
Elektrophysiologische Untersuchung
Bei einer elektrophysiologischen Untersuchung (kurz EPU) werden biegsame Sonden über die Blutgefäße bis hin zum Herzen eingeführt. Bei diesen Sonden handelt es sich um spezielle Elektrodenkatheter, mit denen der Arzt das Herz direkt untersuchen kann. Ein EPU wird bspw. dann verwendet, wenn es zu ungeklärten Ohnmachtsanfällen kommt.
Liegen die Elektrodenkatheter nun an der entsprechenden Position, kann der Arzt die EKG-Ableitung direkt aus dem Herzen durchführen (sog. ‚intrakardiales EKG‘). Teilweise lassen sich schon so Rückschlüsse auf die Herzrhythmusstörungen ziehen. Ist dies nicht der Fall, versucht der Arzt mithilfe von elektrischen Impulsen von außen, die Arrhythmie zu verursachen – dadurch sollen der Entstehungsort und der konkrete Mechanismus hinter der Störung ermittelt werden.
Herzkatheteruntersuchung
Man bezeichnet die Herzkatheteruntersuchung als sogenannte minimal-invasive Untersuchungsmethode. Das bedeutet, dass in den Körper eingegriffen wird, dieser Eingriff jedoch so gering wie nur möglich gehalten wird. Im Fall des Herzkatheters wird lediglich ein Gefäß eröffnet, um die Untersuchung durchzuführen. Abhängig davon, ob der Kardiologe den Katheter über eine Vene bzw. über eine Arterie einführt, spricht man von einer Rechtsherz- oder Linksherzkatheteruntersuchung.
In den meisten Fällen wird ein Linksherzkatheteruntersuchung durchgeführt. Bei diesem Eingriff gelangt der Arzt unter örtlicher Betäubung über eine Arterie, z. B. in der Leistengegend, in das Gefäßsystem. Über diesen Eingang wird der Katheter durch die Aorta bis in die linke Herzkammer geschoben. Der Katheter selbst ist äußerst dünn und biegsam. Über ihn wird ein Kontrastmittel in die linke Herzkammer gespritzt. Das Kontrastmittel ermöglicht, entsprechende Herzregionen sichtbar zu machen. Bei einer Linksherzkatheteruntersuchung können so Aussagen über Herzklappen, Herzgröße sowie die Herzkammern getroffen werden. Je nach Einschätzung des Arztes wird dabei die Linksherzkatheteruntersuchung mit der sogenannten Koronarangiographie verknüpft. Diese lässt, ebenfalls mit einem Kontrastmittel, die Herzkranzgefäße sichtbar werden. Auf diese Weise können Engstellen und Gefäßverschlüsse der Herzkränze festgestellt werden.
Fakten-Box – Vorhofflimmern
Vorhofflimmern ist eine tachykarde Herzrhythmusstörung
- häufigste Herzrhythmusstörung
- tritt besonders im höheren Alter auf
- kreisende elektrische Bewegungen, die von den Vorhöfen ausgehen
Mögliche Symptome
- allgemeiner Leistungsabfall
- Atemnot
- Brustenge
- Brustkorbschmerzen
- Herzrasen, Herzstolpern, Herzklopfen
- Ödeme
- Ohnmachtsanfälle
- Schwächeanfälle
Risikofaktoren
- Diabetes mellitus
- Alkoholismus
- Übergewicht
- Schilddrüsenüberfunktion
- Bluthochdruck
- vorheriger Schlaganfall
- höheres Alter
Wichtigste mögliche Ursachen
- Sinusknotensyndrom
- gestörter Elektrolythaushalt
- koronare Herzkrankheit
- Diabetes mellitus
- Bluthochdruck
Was tut der Arzt? Teil 2: Die Behandlung von Vorhofflimmern
Je nach Patientensituation werden verschiedene Behandlungsmaßnahmen ergriffen. Im Folgenden werden Ihnen zentrale akute, aber auch langfristige Therapiemethoden vorgestellt.
Antikoagulation
Die Gabe von Antikoagulantien – gerinnungshemmenden Medikamenten – ist nach der Diagnose eine der ersten Maßnahmen, sobald weitere Risikofaktoren vorliegen. Diese Medikamente sollen verhindern, dass sich Blutgerinnsel bilden, die letztlich zu einem Schlaganfall führen könnten. Mittlerweile sind die nicht Vitamin-K-abhängigen oralen Antikoagulantien (kurz: NOAKs) bzw. direkte orale Antikoagulantien (DOAKs) der Standard bei der Schlaganfallprävention in Zusammenhang mit Vorhofflimmern. Beispiele für Medikamente sind Apixaban/Eliquis® oder Dabigatran/Pradaxa®. Im Vergleich zu den in der Vergangenheit verwendeten Vitamin-K-Antagonisten, ist bei ihnen das Blutungsrisiko etwa im Hirn geringer. Kontraindiziert sind NOAKs bei einer Niereninsuffizienz, da viele der Präparate zu großen Teilen über die Niere ausgeschieden werden. Während der Einnahme sollten die Nierenwerte regelmäßig überprüft werden. Je nach Schlaganfallrisiko ist es möglicherweise angezeigt, dass ein Antikoagulantium längerfristig eingenommen werden muss.
Frequenzkontrolle bei Vorhofflimmern
Mit der Herzfrequenz ist die gemessene Anzahl der Herzschläge in der Minute gemeint. Welche Zielfrequenz erreicht werden soll, hängt vom individuellen Zustand des Patienten, dessen Alter und der womöglich vorliegenden kardialen Grunderkrankung ab. Tendenziell sollten aber Frequenzen von 60–80 Schlägen/min bei Ruhe und 90–115 Schläge/min bei etwas stärkerer Belastung angestrebt werden. Eine solche Frequenz kann etwa durch die Gabe von Betablockern erreicht werden.
Rhythmuskontrolle bei Vorhofflimmern
Als Herzrhythmus wird das regelmäßige und normale Zusammenspiel der Herzkammern und -vorhöfe bezeichnet. Grundsätzliches Ziel der Rhythmuskontrolle ist es, den Sinusrhythmus wiederherzustellen. Damit bezeichnet man den normalen Rhythmus unseres Herzen. Dabei wird zwischen einer akuten und einer chronischen, sprich langfristigen Rhythmuskontrolle unterschieden.
Akute Rhythmuskontrolle bei Vorhofflimmern
Wenn in der Akutphase beim Vorhofflimmern der Kreislauf instabil ist, so ist ein rasches Herstellen des Sinusrhythmus angezeigt. Dies gelingt durch die sogenannte Kardioversion, die entweder elektrisch oder medikamentös erfolgt. Bei der elektrischen Kardioversion wird ein Defibrillator (auch Kardioverter genannt) benutzt, durch den ein elektrischer Impuls an das Herz gegeben wird. So soll der Sinusrhythmus wiederhergestellt werden. Bei einer medikamentösen Kardioversion werden sogenannte Antiarrhythmika eingesetzt. Abhängig vom Zustand des Patienten und der Einschätzung des behandelnde Arztes können beide Varianten der Kardioversion zum Einsatz kommen.
Langfristige Rhythmuskontrolle bei Vorhofflimmern
Bei der langfristigen Rhythmuskontrolle wird zuvorderst auf Antiarrhythmika zurückgegriffen. Hier spielen Antiarrhythmika der Klasse I und der Klasse III die wichtigste Rolle:
- Klasse I – Antiarrhythmika der Klasse I verschlechtern die Erregungsweiterleitung, um einen normalen Herzrhythmus herzustellen. Beim Vorhofflimmern sind dabei Antiarrhythmika der Klasse Ic am wichtigsten, zu denen bspw. der Wirkstoff Flecainid zählt (Handelsname Tambocor®). Flecainid wird zweimal täglich oral eingenommen, typischerweise beträgt die jeweilige Dosis 100 mg.
- Klasse III – Durch Antiarrhythmika dieser Klasse werden die Kalium-Kanäle im Herzmuskel blockiert. So verlängert sich die Dauer der sog. Aktionspotenziale, die die Erregung der Herzmuskelzellen bedingen. Dadurch schlägt das Herz langsamer. Auch wird so gewährleistet, dass das Herz unempfindlicher gegenüber neuen Reizen wird, die einen erneut unregelmäßigen Herzschlag fördern könnten. Ein Beispiel für ein solches Medikament ist Amiodaron. Eine typische Tagesdosis beträgt 1x 200 mg täglich.
Katheterablation
Falls die bisherigen Therapiemaßnahmen keine befriedigende Wirkung erzielen konnten, ist ggf. ein operativer Eingriff sinnvoll. Bei einer Katheterablation werden u. a. fehlerhafte Leitungsbahnen oder Bereiche im Gewebe des Herzmuskels, die Erregungen auslösen bzw. weiterleiten, verödet. Das derzeitige Standardverfahren ist die Hochfrequenzstromablation. Bei diesem Verfahren wird über die Katheterspitze präzise Hitze an das entsprechende Gewebe abgegeben. Auf diese Weise verödet der Arzt entsprechende Gewebestellen. Bei Vorhofflimmern werden u. a. die Lungenvenen anvisiert, da von ihnen zusätzliche elektrische Impulse ausgehen, die die Unregelmäßigkeiten auslösen können. Durch den Eingriff werden diese Venen vom Vorhof isoliert, damit die Elektroimpulse sich nicht ausbreiten können. Hierfür werden Katheter über die Leistenvenen in den rechten Vorhof vorgeschoben. Mittels einer Punktion wird als nächstes die Scheidewand des linken Vorhofs erreicht. Mithilfe von Röntgenkontrastmitteln können sich die Ärzte ein besseres Bild von der Gesamtlage machen und gezielt das entsprechende Gewebe veröden.
Wie sieht die Nachbehandlung nach einer Katheterablation aus?
Mindestens zwei Monaten lang müssen Patienten nach einer Katheterablation Gerinnungshemmer einnehmen. Danach entscheidet der Arzt mit Blick auf die Risikofaktoren, ob eine weitere Antikoagulantien-Einnahme erforderlich ist. Zudem wird in regelmäßigen Abständen durch EKG-Untersuchungen kontrolliert, ob kein Vorhofflimmern mehr auftritt. Manchmal wird dafür auch ein Ereignisrekorder verwendet. So können im Falle eines erneuten Auftretens sofort weitere Maßnahmen eingeleitet werden.
Aktuelle Forschung – Erhöht Leistungssport im Kraftbereich das Risiko für Vorhofflimmern?
Nicht nur intensiver Ausdauersport, sondern auch kraftbetonter Leistungssport erhöht das Risiko für Vorhofflimmern. Das ist das Ergebnis einer amerikanischen Studie, die jüngst in der Fachzeitschrift Journal of the American Heart Association erschienen ist. Bisher gab es keine Studien, die ein erhöhtes Risiko auch für kraftbasierte Sportarten im Leistungsbereich zeigen konnten. Für Ausdauersport gibt es dagegen diverse Nachweise.
Für die Studie wurden ehemalige Spieler der National Football League (NFL) untersucht und beobachtet. Tatsächlich litten die Ehemaligen 6-mal häufiger an Vorhofflimmern als die Teilnehmer einer Kontrollgruppe von Nicht-Leistungssportlern. Hierfür wurden 460 ehemalige NFL-Spieler mit 925 Männern mittleren Alters, die zufällig aus der Bevölkerung ausgewählt wurden und bereit waren, an der Studie teilzunehmen (man spricht von einer populationsbasierten Kontrollgruppe), mit den ehemaligen Spielern verglichen.
Weniger Risikofaktoren, aber höheres Erkrankungsrisiko
Bei der Studie fiel auf, dass die NFL-Spieler weniger Risikofaktoren wie Diabetes mellitus oder Bluthochdruck aufwiesen. Zudem war ihr Ruhepuls niedriger als bei der Kontrollgruppe. Umso überraschender war die Feststellung, dass das Risiko für Vorhofflimmern um einiges höher war: 5 Prozent der Spieler hatten Vorhofflimmern, in der größeren Kontrollgruppe nur 0,5 Prozent.
Zwar betonen die Wissenschaftler, dass aus den Befunden nicht zwingend ein Zusammenhang zwischen intensivem Kraftsport und den Herzrhythmusstörungen hergestellt werden könne. Sie vermuten aber, dass die Spieler durch das jahrelange Krafttraining vergrößerte Herzkammern und verdickte Herzwände besitzen. Dies beeinflusst u. a. die elektrische Erregungsleitung des Herzen. Zudem weisen die Wissenschaftler in der Studie darauf hin, dass bei 15 von 23 ehemaligen Spielern das Vorhofflimmern vorher nicht diagnostiziert war. Deshalb sollten die Spieler sich bei Gelegenheit untersuchen lassen, um das Risiko etwa eines Schlaganfalls zu reduzieren.
Die Autoren betonen abschließend noch, dass diese Ergebnisse ausschließlich für Leistungs- oder auch Extremsportler gelten, die bereits ein langjähriges Training absolviert haben. Für alle anderen sei ein gesundes Trainingsmaß gut für die eigene Herzgesundheit.
Quelle: Philip Aagaard et al. (2019): Arrhythmias and Adaptations of the Cardiac Conduction System in Former National Football League Players. In: Journal of the American Heart Association.
Häufige Patientenfragen
Ist Vorhofflimmern lebensbedrohlich?
Dr. Dr. T. Weigl
Vorhofflimmern ist nicht unmittelbar lebensbedrohlich. Nachvollziehbarerweise fühlt es sich für Patienten akut so an: Herzrasen oder –stolpern, Atemnot, vielleicht sogar Ohnmachtsanfälle und Angst sind natürlich ein erschreckendes Erlebnis. Beim ersten akuten Anfall gehen viele Betroffene deswegen in die Notaufnahme. Die langfristigen Folgen des Vorhofflimmerns können dagegen tatsächlich das Leben gefährden: Es steigert das Risiko, einen Schlaganfall zu erleiden. Deswegen ist es für Betroffene unabdingbar, sich zügig in Behandlung zu begeben – das Vorhofflimmern kann ansonsten chronisch werden, wodurch die Rhythmusstörungen dauerhaft auftreten.
Wie funktioniert das Herz?
Dr. Dr. T. Weigl
Ein normales Herz ist in etwa so groß, wie eine geballte Faust und wiegt beim erwachsenen Menschen ungefähr 300 Gramm. Es befindet sich hinter dem Brustbein in der Mitte des Brustkorbs. Das Herz selbst wird durch die Herzscheidewand, auch als Septum bezeichnet, in zwei Hälften getrennt: die linke und die rechte. In beiden Herzhälften lassen sich je zwei spezifische Innenräume finden: Der Vorhof (sog. ‚Atrium‘) und die Herzkammer (sog. ‚Ventrikel‘). Das Blut wird in den Vorhöfen angesammelt, von den beiden Kammern angesaugt und schließlich in den Körper gepresst. Die rechte Herzkammer pumpt das sauerstoffarme Blut in die Lunge, die linke Herzkammer transportiert das sauerstoffreiche Blut in den Körper.
Wenn Sie mehr über das Herz erfahren wollen, schauen Sie sich doch unseren folgenden Artikel an: “Das Herz: Motor unseres Kreislaufs – Aufbau, Funktion und mögliche Erkrankungen”
Mein Herz ist gesund und ich habe keine anderen Erkrankungen – wieso habe ich trotzdem Vorhofflimmern?
Dr. Dr. T. Weigl
Je nach Datengrundlage sind rund ein Viertel aller Fälle von Vorhofflimmern idiopathisch. Das bedeutet, dass man bei diesen ansonsten herzgesunden Patienten keine genaue Ursache für das Vorhofflimmern finden kann. Mediziner sprechen in diesen Fällen auch von einer unklaren Ätiologie.
Kann ich mit Vorhofflimmern Sport treiben?
Dr. Dr. T. Weigl
Bis zu einem gewissen Grad ist es durchaus sinnvoll, Sport zu betreiben. Sport beeinflusst das Herz-Kreislauf-System positiv und beugt vielen Risikofaktoren für Herzerkrankungen vor: Er hilft bspw. Übergewicht abzubauen und kann den Blutdruck senken. Bei Herzerkrankungen gilt aber: klären Sie unbedingt mit ihrem Arzt ab, ob und in welcher Form und Intensität es möglich ist, Sport zu treiben. Noch wichtiger ist dies für Ausdauersportler, die im Leistungsbereich Sport treiben – hier ist nachweislich ein erhöhtes Risiko gegeben, an Vorhofflimmern zu erkranken. Neuere Studien haben zudem nahegelegt, dass dies auch bei kraftorientierten Leistungssportlern der Fall sein könnte.
Typisches Patientenbeispiel
Elisabeth schimpft mit Gustav: „Ganz ehrlich, wieso hast du denn so eine Angst zum Arzt zu gehen? Die Medizin ist doch heute viel weiter, man kann dir sicher irgendwie helfen!“. Seit einigen Wochen hat Gustav Probleme mit seiner „Pumpe“, wie er selbst sagt. Beim ersten Vorfall ist er von der Arbeit nach Hause kommen und hat sich nicht gut gefühlt. Plötzlich ratterte und pumpte sein Herz wie verrückt; das Ganze ging auch nicht sofort vorbei. „Ach, das ist schon nichts“, erwidert Gustav und verdreht die Augen. „Da wird schon nichts passieren…“. Ernst sieht Elisabeth ihn an: „Gustav. Dein Bruder hatte letztes Jahr einen Herzinfarkt, der hat das auch nicht ernst genommen. Ich verstehe nicht, wieso du so sorglos bist. Denk doch mal an deine Enkel! Sollen die ohne Opa groß werden?“
Tatsächlich zeigt sich Gustav nach einiger Zeit einsichtig. Elisabeths Appelle haben gewirkt. Gemeinsam mit ihr berichtet er seinem Arzt von dem manchmal auftretenden Herzrasen und wie erschöpft und abgeschlagen er sich dann fühlt. „Dann machen wir ein EKG, damit können wir feststellen, ob Sie Herzrhythmusstörungen haben und ob bspw. ein Vorhofflimmern vorliegt“, erklärt sein Arzt. Und tatsächlich: Das EKG bestätigt den Verdacht, Gustav leidet unter Vorhofflimmern. „Sie erhalten jetzt erstmal ein Antiarrhythmikum, ein Medikament, das gegen Herzrhythmusstörungen hilft. Wir werden schauen, wie das Mittel anschlägt. Alles weitere müssen wir dann entscheiden.“
Vor der Arztpraxis nimmt Elisabeth ihren Mann einmal in die Arme. „Ich bin froh, dass wir jetzt wissen, was los ist“, murmelt sie, mit dem Kopf an seiner Schulter. Gustav drückt sie kurz an sich. Er ist fest entschlossen, von nun an besser auf sich und seinen Körper acht zu geben und frühzeitig auf dessen Signale zu hören.
Verwandte Themen
- Chronische Herzschwäche (Herzinsuffizienz) – Wenn das Herz nicht mehr ausreichend pumpt
- Das Herz und Sport – Herz-Kreislauf-System stärken und ein Sportlerherz entwickeln?
- Das Herz: Motor unseres Kreislaufs – Aufbau, Funktion und mögliche Erkrankungen
- Herzinfarkt – Anzeichen, Ursachen, Diagnose & Therapie
- Herzrasen – Ursachen, Symptome und Therapie einer Tachykardie
- Herzrhythmusstörungen: Woran kann es liegen? – Ursachen, Diagnose & Behandlung
- Herzwerte & Biomarker Troponin & CK-MB richtig interpretieren
- Koronare Herzkrankheit – Symptome | Diagnose | Therapie
- Stechen im Herz & Herzstechen – Symptome | Diagnose | Therapie
- Was macht ein Kardiologe? Medizin des Herzens und des Kreislaufs (Kardiologie)
- Innere Medizin – Was macht ein Internist?
Sind oder waren Sie von Vorhofflimmern betroffen? Was waren die Ursachen für ihre Erkrankung? Wie sind Sie damit umgegangen? Nutzen Sie unsere Kommentarfunktion unten, um von Ihren Erfahrungen zu berichten und sich untereinander auszutauschen!
Die hier beschriebenen Punkte (Krankheit, Beschwerden, Diagnostik, Therapie, Komplikationen etc.) erheben keinen Anspruch auf Vollständigkeit. Es wird genannt, was der Autor als wichtig und erwähnenswert erachtet. Ein Arztbesuch wird durch die hier genannten Informationen keinesfalls ersetzt.
Autoren: Dr. Dr. Tobias Weigl, Sebastian Mittelberg
Lektorat: Arlen-Celina Lücke
Veröffentlicht: 26.09.2019 zuletzt aktualisiert: 27.09.2019
Quellen
- Philip Aagaard et al. (2019): Arrhythmias and Adaptations of the Cardiac Conduction System in Former National Football League Players. In: Journal of the American Heart Association.
- Klaus Aktories et al. (Hg.) (2017): Allgemeine und spezielle Pharmakologie und Toxikologie. 12. Auflage. Elsevier, München.
- Frank Antwerpes et al.: Vorhofflimmern. In: flexikon.doccheck.com.
- Bundesverband für Gesundheitsinformation und Verbraucherschutz – Info Gesundheit e.V. (Hg.): Herzrhythmusstörungen.
- Deutsches Ärzteblatt (2019): Erhöhtes Risiko für Vorhofflimmern auch bei kraftbetontem Leistungssport.
- Deutsche Gesellschaft für Kardiologie – Herz- und Kreislaufforschung e. V. (DKG) (2016): ESC Pocket Guidelines. Management von Vorhofflimmern. 2. Auflage.
- Deutsches Zentrum für Herz-Kreislauf-Forschung e.V. (Hg.): Herzrhythmusstörungen.
- Gerhard Hindricks und Philipp Sommer (2012): Herzrhythmusstörungen. In: Notfallmedizin up2date 7, S. 243–254.
- Kompetenznetz Vorhofflimmern e.V. (2018) (Hg.): Patienteninformation Vorhofflimmern. 4. aktualisierte Auflage.
- Thorsten Lewalter und Berndt Lüderitz (2010): Herzrhythmusstörungen. Diagnostik und Therapie. 6. völlig neu bearbeitete und erweiterte Auflage. Springer, Heidelberg.
- Thomas Lüscher und Jan Steffel (2014): Herz-Kreislauf. 2. überarbeitete Auflage. Springer, Heidelberg.
- Jörg Neuzner und Heinz F. Pitschner (2007) (Hg.): Vorhofflimmern – Vorhofflattern. Aktuelle Diagnostik und Therapie, 2. überarbeitete und erweiterte Auflage. Steinkopff-Verlag, Darmstadt.
- Wolfgang Piper (2013). Innere Medizin, 2. überarbeitete Auflage. Springer, Heidelberg.









Benjamin Goldzahn
20.11.2019 09:49Wie Sie bereits erwähnen, ist das Vorhofflimmern die häufigste anhaltende Herzrhythmusstörung. Hierzu habe ich mich mehrfach von meinem Internisten untersuchen lassen. Der Sinusknoten gibt den Sinusrhythmus für die Herzschläge an, sodass eine Störung des elektrischen Signals Ihren Ausführungen nach dazu führen könnte. Vielen Dank für Ihren Beitrag zur Herzrhythmusstörung.