
Auf einen Blick: Was ist Osteoporose?
- Erkrankung, die die Knochen betrifft
- gemeint sind Substanzverlust und Verlust von Knochenfestigkeit
- Unterteilung in Typ 1 und Typ 2 (abhängig von den Ursachen)
Wer bekommt Osteoporose?
- tendenziell Frauen und ältere Personen betroffen
- auch deutlich jüngere Personen können Osteoporose bekommen (Nikotinmissbrauch, frühe Menopause)
Symptome (Auszug)
- unspezifische Rückenschmerzen
- Schwächegefühl im Rücken
- vermehrte Knochenbrüche
- Krümmung der Wirbelsäule (sog. ‚Kyphose‘)
- Rundrücken
Behandlung (Auszug)
- Anpassung des Lebensstils: Ernährung, Bewegung,
- nur in besonderen Fällen die Gabe von Medikamenten, die den Knochenschwund hemmen oder die Knochenbildung fördern
Tipps
- eine Prophylaxe ist möglich, allerdings gibt es Faktoren, die nicht abänderbar sind (Alter, Genetik)
- Bewegung und gesunde Ernährung
- besonders wichtig: Vitamin D und Calcium
Inhalte
- 1 Auf einen Blick: Was ist Osteoporose?
- 2 Was ist Osteoporose?
- 3 Die Symptome: Welche Beschwerden verursacht Osteoporose?
- 4 Wer ist am ehesten betroffen?
- 5 Was tut der Arzt? Teil 1: Die Diagnose von Osteoporose
- 6 Fakten-Box
- 7 Was tut der Arzt? Teil 2: Die Behandlung von Osteoporose
- 8 Exkurs: Osteoporose und Ernährung
- 9 Aktuelle Forschung – Nahrungsergänzungsmittel nicht so hilfreich wie gedacht
- 10 Häufige Patientenfragen
- 11 Typisches Patientenbeispiel
- 12 Verwandte Themen
- 13 Quellen
Von Medizinern geprüft und nach besten wissenschaftlichen Standards verfasst
Dieser Text wurde gemäß medizinischer Fachliteratur, aktuellen Leitlinien und Studien erstellt und von einem Mediziner vor Veröffentlichung geprüft.
Quellen ansehenWas ist Osteoporose?
Osteoporose ist eine Erkrankung, die unser Skelett betrifft. Je weniger Knochensubstanz wir haben, desto wahrscheinlicher sind Brüche (sog. ‚Frakturen‘). Diese erhöhen wiederum die Sterberate, besonders im Alter. Der Substanzverlust kann zwei verschiedene Arten von Bausteinen in und um den Knochen betreffen:
- Organisches Material: Kollagen, Proteoglykane
- Anorganisches Material: Mineralien, da vor allem Calcium
Neben dem Substanzverlust meint eine Osteoporose aber auch den Verlust an Knochenfestigkeit. Das bedeutet, dass Knochen brüchig werden und dadurch nicht mehr Stabilität gewährleisten können.
Problematisch ist, dass beide Teilbereiche der Osteoporose sich gegenseitig bedingen. Kommt es zu einem gesteigerten Knochenabbau, verliert Ihr Körper an Substanz (sog. ‚High-turnover-Osteoporose‘). Verringert Ihr Kreislauf die Stoffwechselversorgung, kommt es wiederum zu einem Substanzverlust (sog. ‚Low-turnover-Osteoporose‘).
Eine Osteoporose entsteht nicht über Nacht, sondern entwickelt sich schleichend. Zudem gibt es mit der Osteopenie eine Vorstufe der Erkrankung.
Die Osteopenie gilt aus Vorstufe der Osteoporose. Das bedeutet, dass die Knochendichte unterhalb des geforderten Durchschnitts liegt. Allerdings ist diese Abweichung vergleichsweise marginal, weswegen (noch) nicht von einer Osteoporose gesprochen wird. Wird die niedrige Knochendichte entdeckt, können im Anschluss Maßnahmen ergriffen werden, die eine Verschlechterung der Situation vorbeugen.
Was passiert bei einer Osteoporose?
An einer Osteoporose sind die Osteoklasten, also die Zellen zum Abbau der Knochen, maßgeblich beteiligt. Diese sind besonders bei Strukturen aktiv, die teilweise aus der schwammartigen Innensubstanz Sponginosa bestehen. Dazu zählen Wirbelkörper, Oberschenkelhals oder die Rippen. Dort wird die Oberfläche abgebaut, sodass nur die horizontalen Balken übrigbleiben. Ähnlich wie Säulen tragen sie nun die ganze Belastung des Knochens.
Primäre Osteoporose: Ursachen
Mediziner unterscheiden die Osteoporose nicht nur in ihren Entwicklungsstufen, sondern auch anhand der Ursachen. Davon ausgehend gibt es eine primäre und sekundäre Verlaufsform der Osteoporose.
Die primäre Osteoporose betrifft rund 90 Prozent der Erkrankten. Sie wird wiederum in zwei Typen eingeteilt. Typ I nennen Mediziner auch postmenopausale Osteoporose. Sie tritt in der Regel bei Frauen in der Postmenopause auf, also wenn die monatlichen Menstruationsblutungen ausbleiben. Während dieser Zeit stellt der Körper den Hormonhaushalt um, wodurch u.a. deutlich weniger Östrogen produziert wird. Aber auch genetische Prädispositionen können eine Rolle spielen.
Typ II betrifft vor allem ältere Personengruppen und wird deswegen auch als senile Osteoporose bezeichnet. Zu Typ II gehört aber auch die idiopathische Osteoporose. Anders als bei der senilen Variante ist keine konkrete Ursache auszumachen. So tritt die Knochenerkrankung bei Kindern zwischen 8 und 14 Jahren (sog. ‚idiopathische juvenile Osteoporose‘) und bei Personen zwischen dem 30. und dem 50. Lebensjahr auf (sog. ‚Idiopathische Osteoporose junger Erwachsene‘).
Sekundäre Osteoporose: Ursachen
In 10 Prozent der Fälle sind nicht körperinnere Prozesse Ursachen für den Substanzverlust im Knochen. Stattdessen sind Medikamente bzw. eine zu hohe Medikation vonseiten des Arztes Grund für eine Veränderung im Knochen. Vor allem eine langfristige, zu hohe Dosis eines Wirkstoffs kann sich negativ auf Ihre Knochen auswirken und eine Osteoporose nach sich ziehen. Folgende Medikamente gehören dazu:
- Glucocorticoide wie bspw. Cortison
- Protonenpumpenhemmer (kurz: PPI) wie bspw. Pantoprazol
- Antiepileptika
- Aromatasehemmer
- Heparin
Neben Medikamente können aber Immobilisation und Störungen des Hormon- und Stoffwechselhaushalts zu einer Osteoporose führen. Konkrete Erkrankungen für letzteres sind beispielsweise Essstörungen (führen zu einem niedrigen Östrogenspiegel) und eine Unterfunktion der Hoden (sog. ‚Hypogonadismus‘). Auch Erkrankungen der Schilddrüse, Diabetes mellitus Typ I, Cushing-Syndrom, chronische Gelenkerkrankungen wie rheumatoide Arthritis (sog. Rheuma) sind Risiken für eine Osteoporose-Erkrankung.
Wie ist der Zusammenhang zwischen Knochen, Calcium und Vitamin D? Wieso bekommen viele Frauen im Alter Osteoporose? „Verschwinden“ da wirklich Knochen? Dr. Dr. Tobias Weigl erklärt in folgendem Videobeitrag kleinschrittig die Erkrankung Osteoporose.
Die Symptome: Welche Beschwerden verursacht Osteoporose?
Wie bereits angemerkt, entwickelt sich eine Osteoporose schleichend. Dies schlägt sich auch in den Symptomen nieder. Wir können einen Verlauf beobachten, der eine Steigerung der Schmerzen und auch der degenerativen Veränderungen mit sich bringt. Zunächst werden Sie an Rückenschmerzen leiden, deren Ursprung nicht eindeutig ist. Einige Betroffene sprechen auch von einem Schwächegefühl im Rücken. Oft merken Betroffene erst, dass es nicht nur das ist, wenn sie sich bei einer eigentlich alltäglichen Belastung einen Knochenbruch zuziehen. Dabei muss die Osteoporose aber nicht der Verursacher sein, auch Krankheiten wie Knochenzysten sind möglich.
Im weiteren Verlauf kommt es zu einer sog. ‚Kyphose‘, also der Krümmung der Wirbelsäule. Diese geht einher mit einer Rundrückenbildung und einer Verminderung Ihrer Körpergröße durch „Einsinken“ der Wirbelkörper infolge des Strukturverlustes. Das ist häufig mit Schmerzen verbunden. Aufgrund des Rundrückens kommt es zu weiteren Beschwerden wie Kurzatmigkeit und Reflux.
Mit der Osteoporose steigt das Risiko von Knochenbrüchen. Im Rahmen einer senilen Osteoporose brechen sich betroffene besonders häufig den Oberschenkelhals, den Oberarm sowie den Unterarmknochen. Im Falle einer postmenopausalen Osteoporose erleiden Betroffene Wirbelkörpereinbrüche.
Der Abbau von Knochensubstanz ist nicht per se krankheitsbedingt. Es ist völlig normal, dass ab dem 30. Lebensjahr der Körper Knochensubstanz nicht mehr weiter aufbaut. Hinzu kommt die physische, dauerhafte Belastung Ihrer Knochen, die mit steigendem Alter Ihr Skelett mehr und mehr mitnehmen. Dadurch baut Ihr Körper ab. Dies nennen Mediziner Degeneration.
Wer ist am ehesten betroffen?
Besonders häufig sind Frauen von einer primären Osteoporose betroffen. Der Grund dafür liegt im Hormonhaushalt. Nach der letzten Menstruationsblutung produziert der Körper weniger Östrogen. Östrogen ist ein Hormon, welches unter anderem die Knochen schützt. Mit dem Eintritt in die Postmenopause verlieren Frauen diesen Schutz. Darüber hinaus sind Knochen von Frauen grundsätzlich weniger stabil sind. An einer Osteoporose Typ I erkranken Männer ab dem 60. Lebensjahr.
Es gibt darüber hinaus auch Risikofaktoren, die die Wahrscheinlichkeit einer Erkrankung erhöhen. Dazu gehören
- Alkoholmissbrauch
- Starker Nikotinmissbrauch
- Frühe Menopause
Was tut der Arzt? Teil 1: Die Diagnose von Osteoporose
Haben Sie den Verdacht einer Osteoporose, sollten Sie sich schnellstmöglich an Ihren behandelnden Arzt wenden. Dieser wird im Rahmen einer Untersuchung versuchen, Ihre Krankheit zu diagnostizieren. Die Untersuchung besteht aus mehreren Einheiten. Zunächst kommt es zu dem Patientengespräch, der Anamnese. Im Rahmen dieses ersten Gesprächs wird Ihr behandelnder Arzt Ihnen eine Reihe von Fragen stellen, die der Einordnung der Symptome und Ihrer Beschwerden dienen. Darüber hinaus wird er Sie Fragen zu Ihrer Lebenssituation, aber auch Krankheitsgeschichte stellen. Dies sind Punkte, die bei der Diagnose eine wichtige Rolle spielen können. Konkrete Fragen können beispielsweise sein:
- Wann war der Zeitpunkt Ihrer Menopause?
- Bewegen Sie sich ausreichend?
- Nehmen Sie derzeit Medikamente? Wenn ja, welche?
- Ist Ihnen aufgefallen, dass Sie kleiner geworden sind?
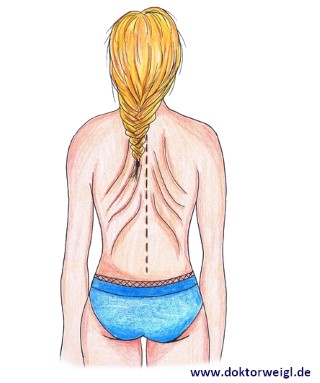
Nach dem Gespräch folgt die körperliche Untersuchung: Hierfür betrachtet Ihr behandelnder Arzt u.a. Ihren Rücken: Ist eine Krümmung erkennbar? Haben Sie Hautfalten am Rücken (siehe Bild)? Diese entstehen bei Verringerung der Körpergröße und sind ein Indiz für eine Osteoporose („Tannenbaum-Phänomen“). Ein weiterer Test betrifft die Muskelkraft und die Koordination: Der Chair Rising-Test. Bei diesem Test wird die Person gebeten, mit über der Brust verschränkten Armen fünfmal schnell hintereinander von einem Stuhl aufzustehen und sich wieder zu setzen. Gezählt werden dabei die Sekunden oder die Anzahl an geschafften Wiederholungen.
Untersuchungen im Labor
Ein wichtiger Indikator jeder medizinischen Untersuchung bilden die sog. Laboruntersuchungen. Sie können Hinweise auf bspw. Entzündungen oder Unregelmäßigkeiten im Körper liefern. Wesentlich sind drei Parameter:
Blutbild:
- Ihr Arzt wird Ihnen Blut abnehmen, welches im Labor untersucht wird. Besonders interessant sind die Elektrolyt- und Proteinwerte. Sie können Hinweise auf die Ursache Ihrer Beschwerden liefern. Weitere relevante Werte sind der Calcium- und derPhosphatspiegel
sowie der Schilddrüsenwert. - Hormondiagnostik: Der Hormonspiegel ist von erheblichem Interesse, da wir wissen, dass es einen Zusammenhang zwischen Östrogenspiegel und verringerter Knochendichte gibt, welche Osteoporose begünstigt.
- Urinuntersuchung: Gemessen werden Querverbindungen (sog.Crosslinks) zwischen Kollagenmolekülen. Wenn Ihr Körper Knochen abbaut, wird das überbleibende kollagen über den Urin ausgeschieden. Der Kollagenwert ist somit erhöht.
Untersuchung des Bewegungsapparats
Eine Untersuchung zur Diagnose einer Osteoporose wäre ohne die Begutachtung Ihres Skeletts und der Knochen nicht komplett. Hierfür kennen Ärzte zwei Verfahren, um sich Ihre knöchernen Strukturen genauer anzusehen.
Die Osteodensitometrie dient der Messung der Knochendichte. Die Dichte kann mittels verhältnismäßig wenig Röntgenstrahlung ermittelt werden. Darüber hinaus kann sich Ihr behandelnder Arzt bspw. Ihre Wirbelsäule aus seitlicher Perspektive ansehen. Sie ist insoweit fest in der Diagnose verankert, als dass sie als Referenzstandard gilt und als solcher auch vom Dachverband der Osteologen empfohlen wird. Die Technik dahinter wird auch als Dual-Röntgen-Absorptiometrie (englisch: Dual X-Ray-Absorptiometry, kurz: DXA) bezeichnet und ist nichts anderes als zweimaliges Röntgen. Konkret gemessen wird die Menge der Strahlung, die beim Röntgen von Ihrem Körper verschluckt wird, also nicht wieder nach außen dringt. Die Lendenwirbelsäule und der Oberschenkelhals sind Gegenstand einer solchen Messung.
Wichtiger Parameter: Der T-Score
Letzterer eignet sich besonders gut als Quelle, da hier vergleichsweise wenig Fehlmessungen passieren können. Die sich aus der Messung ergebenden Werte werden in den Mineralgehalt Ihrer Knochen umgerechnet und für die weitere Betrachtung der niedrigere der beiden Werte genutzt. Die Ergebnisse werden mit dem sog. ‚T-Score‘ verglichen. Der T-Score ist eine Einheit, die zur Einschätzung und Vergleichbarkeit der Knochendichte dient. Normalerweise liegt der T-Score bei einer 30-jährigen Person ohne Auffälligkeiten bei -1. Liegt der Wert bei – 2,5 und weniger, kann eine Osteoporose vorliegen. Die Messung der „echten“ Knochendichte ist ebenfalls möglich. Hierfür nutzen Mediziner die Quantitative Computertomographie (kurz: QCT).
Auch wenn der T-Score und die Messung der Knochendichte wichtige Hinweise auf die Beschaffenheit Ihrer Knochen liefert, ist das Ergebnis nicht allein ausschlaggebend für die Diagnose. Ihr behandelnder Arzt muss die verschiedenen Untersuchungsverfahren und ihre Ergebnisse miteinander verknüpfen. Dies bildet die Grundlage für eine fundierte Diagnose.
Die zweite gängige Messvariante ist Röntgen, ähnlich wie DXA, aber auf zwei Ebenen. Röntgen ermöglicht den Detailblick auf die Wirbelknochen. Anders als beim DXA werden diese hauptsächlich vermessen. Der Anteil an Röntgenstrahlen, welche durch das Gewebe geht, steigt erst signifikant bei einem Substanzverlust der Knochen von mind. 30 Prozent. Ein weiterer Hinweis auf eine Osteoporose bietet der Blick in die Knochen: Eine Betrachtung des Querschnitts kann zeigen, ob das im inneren sich befindliche Schwammsystem der Knochen (sog. ‚Spongiosa‘)verschwunden ist.
Fakten-Box
Osteoporose
- Erkrankung, die die Knochen betrifft
- Gemeint sind Substanzverlust und Verlust von Knochenfestigkeit
- Unterteilung in Typ 1 und Typ 2 (abhängig von den Ursachen)
- Tendenziell Frauen und ältere Personen betroffen
Mögliche Symptome
- Unspezifische Rückenschmerzen
- Schwächegefühl im Rücken
- Vermehrte Knochenbrüche
- Krümmung der Wirbelsäule (sog. ‚Kyphose‘)
- Rundrücken
- Verminderung der Körpergröße
- Kurzatmigkeit
- Reflux
Was tut der Arzt? Teil 2: Die Behandlung von Osteoporose
Hat Ihr Arzt bei Ihnen eine Osteoporose festgestellt, muss im nächsten Schritt überlegt werden, wie das Voranschreiten der Osteoporose verlangsamt werden kann. Die Therapie erfolgt auf zwei Ebenen: zum einen die Osteoporose- und Frakturprophylaxe und zum anderen eine medikamentöse Therapie.
Prophylaxe
Eine Veränderung bzw. Anpassung Ihres Lebensstils an die neuen Lebensumstände ist wichtig, um das Voranschreiten der Osteoporose einzudämmen. Zudem minimieren Sie auf diese Weise das Sturz- bzw. Frakturrisiko. Die Prophylaxemaßnahmen vereinen vier Handlungsfelder:
- Körperliche Aktivität: Regelmäßige Bewegung hat einen hohen Stellenwert bei der Osteoporose. Man kann einerseits aus den alltäglichen Abläufen mehr Bewegung herausholen (z. B. Treppe statt Aufzug), andererseits bieten sich Maßnahmen wie Krankengymnastik oder gezielte Muskelstärkung an.
- Ernährung: Ernährung ist ein Feld, in welches Sie selbst sehr einfach einwirken können, um Ihre Osteoporose zu verbessern. Grundsätzlich gilt für Sie im Falle einer Erkrankung, dass Sie auf Nikotin und Alkohol verzichten sollten. Um Ihren Körper weiterhin zu unterstützen, sollten Sie zudem ausreichend Calcium und Vitamin D zu sich nehmen. In einigen Fällen können Sie in Absprache mit dem behandelnden Arzt auf Nahrungsergänzungsmittel zurückgreifen. Mehr Informationen zu Für und Wider von Nahrungsergänzungsmitteln können Sie in den folgenden beiden Artikeln auf unserer Seite nachlesen: „Calcium für Knochen und Muskeln – Helfen Nahrungsergänzungsmittel?“ und „Vitamin-D-Mangel – Evidenz & Wirkung – Kein Wundermittel gegen Krebs und Co.“
- Reduktion der Sturzgefahr: Gerade mit gestiegenem Alter ist die Sturzgefahr erhöht. Brüchige Knochen werden da zum echten Problem. Um weitere Einschränkungen im Alltag und Gefahrensituationen zu vermeiden, können Sie zwei Dinge tun: In Absprache mit Ihrem behandelnden Arzt können Sie sedierende Medikamente, also Beruhigungsmittel, absetzen. Darüber hinaus bietet sich die Nutzung apparativer Hilfe an. Dahinter verbergen sich Alltagshelfer wie Gehhilfen und Rollatoren, die Sie in Ihrer alltäglichen Mobilität unterstützen.
- Supportative Maßnahmen: Verschiedene Therapien, wie bspw. Wärme- oder Heliostherapie, können ebenfalls helfen.
Schlüssel zum Erfolg ist die Kombination
Beachten Sie aber, dass alle genannten Maßnahmen und Strategien für sich genommen nicht helfen. Es bringt nichts, wenn Sie bspw. Calcium und Vitamin D zu sich nehmen, aber sich nicht bewegen! Eine erfolgreiche Behandlung setzt sich aus verschiedenen Therapiebausteinen zusammen.
Exkurs: Osteoporose und Ernährung
Die richtige Ernährung spielt eine wichtige Rolle bei der Sicherstellung Ihrer Lebensqualität im Falle einer Osteoporose-Erkrankung. Darüber hinaus handelt es sich um einen Therapiepfeiler, über den Sie selbst einfach Einfluss auf Ihre Erkrankung nehmen können.
Essentiell für eine gute Ernährungsweise ist die Aufnahme von Calcium und Vitamin D. Calcium ist ein wichtiger Teil der Knochenstrukturen. Es sorgt für die Stabilität und die nötige Härte der Knochen. Da 98 Prozent unserer Calciumvorräte in den Knochen liegen und bei Bedarf abgebaut werden, ist ein ständiger Nachschub wichtig. Vitamin D ist ebenfalls Teil des Knochenstoffwechsels. Wir benötigen das Vitamin als Aufnahmehelfer von Calcium. Darüber hinaus ist es auch wichtig für die Regulation und Einlagerung von Calcium in unseren Knochen. Das Gute ist, dass Sie sowohl Calcium als auch Vitamin D über ihre Nahrung aufnehmen können. Einen Überblick, in welchem Lebensmittel Sie was finden, erhalten Sie in den folgenden beiden Artikeln:
Vitamin-D-Mangel – Evidenz & Wirkung – Kein Wundermittel gegen Krebs und Co. und Calcium für Knochen und Muskeln – Helfen Nahrungsergänzungsmittel?
Lebensmittel, die gut sind für die Knochen
Knochenfreundliche Lebensmittel, die Sie in Ihrer Ernährung unbedingt einbauen sollten, sind beispielsweise Milchprodukte wie Hartkäse oder Buttermilch, da diese viel Calcium enthalten. Auch grünes Gemüse ist teilweise calciumreich. Diese sind zudem eine gute Alternative für Menschen, die sich vegan ernähren und dadurch keine Milchprodukte zu sich nehmen. Eine besonders gute Quelle ist Mineralwasser. Je nach Sorte findet sich bis zu 400 mg Calcium. Neben der „Inhalte“ sollten Sie auch auf Art und Zubereitung des Essens achten. Kochen Sie am besten frisch und schonend. Da Calcium wasserlöslich ist, bietet es sich an, verwendetes Kochwasser nochmal für die Zubereitung von Suppen oder Saucen zu verwenden.
Mehr Informationen zum Zusammenhang zwischen Ernährung und Osteoporose finden Sie auch in dem Artikel auf unserer Seite:
Osteoporose und Ernährung: Worauf muss ich achten? Vitamin D und Calcium wichtig
Medikamentöse Behandlung: Osteoporose Typ I
Die zweite Ebene einer Osteoporose-Behandlung geht über Medikamente. Ob und welche Medikamente Sie erhalten, hängt von Ihrem Krankheitsbild ab. Zunächst müssen Sie gewisse Voraussetzungen erfüllen. Diese wären:
- Der T-Score Ihrer osteoporotischen Wirbelkörper liegt bei mindestens -2,0
- Ihre Knochendichte ist vergleichsweise niedrig bei hohem Lebensalter
- Vorliegen weiterer Risiken wie eine langwierige Glucocorticoid-Therapie wie bspw. Cortison, mehrere Stürze in der Vergangenheit, Epilepsie, keine Bewegung (sog. ‚Immobilität‘), Nikotin
Sind diese Voraussetzungen gegeben, verschreibt Ihr behandelnder Arzt Medikamente. Diese unterscheiden sich, je nachdem welchen Typ der Osteoporose Sie haben.
Personen, die eine postmenopausale Osteoporose von Typ I haben, können verschiedene Mittel erhalten, die unterschiedliche Wirkmechanismen haben.
Medikamente zur Behandlung der Osteoporose Typ I
- Bisphosphonate: Diese Präparate verhindern den weiteren Abbau von Knochenmaterial durch die Verminderung sog. Osteoklasten. Diese Riesenzellen sind für den Abbau von Knochensubstanz verantwortlich. So kann Knochenbrüchen vorgebeugt werden.
- Strontiumranelat: Dieser Wirkstoff greift ebenfalls in den Knochenprozess ein. Anders als Bisphosphonate fördert Strontiumranelat den Knochenaufbau.
- Raloxifen: Raloxifen verhält sich im Körper wie Östrogen, weswegen Mediziner diesen als selektiven Östrogenrezeptor-Modulator (kurz: SERM) bezeichnen. Das bedeutet, dass dieser im Körper an den Stellen in Prozessen wirkt, an denen normalerweise das Hormon Östrogen beteiligt ist. So wirkt Raloxifen positiv auf den Knochenstoffwechsel und hemmt den Abbau von Knochensubstanz. Darüber hinaus werden die Risiken für Frakturen und auch Brustkrebs gesenkt. Nachteilig ist, dass das Risiko einer Thrombose steigt.
- Parathormon-Analoga: Anders funktioniert diese Medikamentengruppe. Hier liegt die Wirkung in der Steigerung der Aufnahme von Calcium. Zusätzlich wird überdurchschnittlich viel Phosphor ausgeschieden und die Herstellung von Vitamin D gefördert. Auf diese Weise fördern Parathormon-Analoga wie bspw. Teriparatid den Knochenstoffwechsel positiv.
Weitere Medikamente befördern die Bildung von sog. ‚Osteoblasten‘, also Knochenzellen, die für den Aufbau des Knochenelements Kollagen verantwortlich sind. So wirken bspw. Fluoride. Calcitonine hemmen dagegen die Synthese von Osteoklasten.
Medikamentöse Behandlung: Osteoporose Typ II
Männer, die an einer Osteoporose von Typ II erkrankt sind, haben etwas andere medikamentöse Möglichkeiten. Die Voraussetzungen zur Einnahme von Präparaten stimmen überein. Für Männer kommen zur Behandlung vor allem Bisphosphonate und Parathormon-Analoga in Frage.
Ist Ihre Osteoporose die Folge einer Langzeittherapie mit Glucocorticoiden wie Cortison, verschreibt Ihr Arzt Ihnen ebenfalls Bisphosphonate oder Parathormon-Analoga wie Teriparatid.
Aktuelle Forschung – Nahrungsergänzungsmittel nicht so hilfreich wie gedacht
Können zusätzliche Nahrungsergänzungsmittel, die Vitamin D oder Calcium enthalten, einer Osteoporose im Alter vorbeugen?
Zumindest Vitamin D-Präparate sollen das nicht können, wie eine Forschergruppe der University of Auckland in Neuseeland in einer Studie aus dem Jahr 2018 herausgefunden hat. Die Forscher um Mark Bolland haben Daten aus 81 randomisierten Studien analysiert. Ihr Ergebnis: Egal wie hoch oder niedrig die Menge an Vitamin D ist, die die Studienteilnehmer in den analysierten Studien erhalten haben; eine Osteoporose konnte so nicht verhindert werden. Eine Ausnahme bilden Risikogruppen, die bspw. an einer Rachitis oder Osteomalazie leiden.
Auch Kritik an dem Ergebnis
Die neuseeländische Studiengruppe merkt an, dass die unterschiedliche Qualität der untersuchten Studien eine Auswirkung auf die eigenen Analyseergebnisse gehabt haben könnte. So wurden Informationen über Stürze unterschiedlich erhoben. Als Ergebnis fordert die Forschergruppe, Empfehlungen für Vitamin D-Präparate zu überdenken und neu auszulegen.
Quelle: Mark J. Bolland et al. (2018): Effects of vitamin D supplementation on muscoskeletal health: a systematic review, meta-analysis, and trial sequential analysis.In: The Lancet. Diabetes and Endocringology 6/11.
Häufige Patientenfragen
Wie lange dauert eine Behandlung von Osteoporose?
Dr. Dr. T. Weigl
In der Regel dauert eine Osteoporose-Therapie mindestens drei Jahre, potenziell bis zu fünf Jahre. Die konkrete Dauer hängt von Faktoren wie dem Behandlungsverlauf oder dem Risiko von Knochenbrüchen ab. Ziel der Behandlung ist in jedem Fall die Verbesserung der Lebensqualität im Alltag. Für Ihren behandelnden Arzt steht im Vordergrund, Ihre Beweglichkeit und Selbstständigkeit zu erhalten! Allerdings ist auch zu sagen, dass eine wirkliche Heilung bei den meisten Patienten nicht gegeben ist, da die Erkrankung chronisch ist. Der Großteil bleibt bei den Therapiemaßnahmen (Lebensstil und Medikamente), um das Frakturrisiko auch vorbeugend gering zu halten.
Kann ich einer Osteoporose vorbeugen?
Ja! Auch wenn es unveränderbare Risikofaktoren wie Genetik oder das Alter gibt, können Sie an anderer Stelle prophylaktisch an das Thema herangehen. Grundsatz – auch abgesehen von Osteoporose – ist und bleibt ein aktiver Lebensstil. Bewegen Sie sich im Alltag und finden Sie für sich Sport, der Ihnen Freude bereitet. Mediziner empfehlen eine Mischung aus Kraft- und Ausdauersport. Ein weiterer Punkt, an dem Sie einhaken können, ist die Ernährung – Lesen Sie hierzu noch einmal den Exkurs in diesem Artikel. Grundlegend ist auch hier eine gesunde, ausgewogene Ernährung, die einen besonderen Fokus auf Calcium und Vitamin D hat. Beide Elemente sind wichtig für den Knochenstoffwechsel. Beachten Sie, dass Sie nicht ins Untergewicht rutschen. Eine Möglichkeit, dies zu überprüfen, bietet der Body-Mass-Index (BMI). Dieser sollte nicht weniger als 20 betragen. Ansonsten riskieren Sie Nährstoffmangel.
Je älter Sie werden, desto instabiler sind Sie insgesamt. Um Stürzen – und damit Brüchen – vorzubeugen, sollten Sie deswegen das Risiko minimieren. Das können Sie, indem Sie Ihren Wohnraum sturzsicher gestalten. Entfernen Sie sperrige Möbel oder schnell rutschende Teppiche. Auch glatter Boden kann zur Falle werden. Im Badezimmer können Sie bspw. an der Dusche oder Badewanne einen Griff montieren (lassen).
Was kann ich tun, um eine Osteoporose im Alter zu umgehen? In diese Videobeitrag erklärt Dr. Dr. Tobias Weigl, wie Sie Osteoporose dauerhaft vorbeugen können!
Wieso ist Rauchen schädlich?
Dr. Dr. T. Weigl
Verschiedene Studien zeigen, dass Raucher tendenziell häufiger und früher den Bruch von Wirbelkörpern erleiden. Außerdem verheilen diese langsamer. Woran liegt das? Das in der Zigarette enthaltene Nikotin vermindert die Produktion von Östrogen bei Frauen und von Testosteron von Männern. Zusätzlich fördert es den Abbau von Östrogen in der Leber und verhindert die Herstellung des Hormons.
Nikotin wirkt auch in den Knochenstoffwechsel hinein. So hemmt es die Durchblutung des Knochens und schädigt dessen Zellen. Schließlich beeinträchtig Nikotin auch die Lungenfunktionen und verhindert so, dass Sie Sauerstoff aufnehmen können.
Wieso steigt das Risiko einer Osteoporose, wenn ich regelmäßig Alkohol trinke?
Dr. Dr. T. Weigl
Der Konsum von Alkohol bringt grundsätzlich einige Risiken mit sich. So schädigt es einige Ihrer Organe, bspw. die Leber oder das Gehör. Ersteres führt auch dazu, dass Sie Vitamin D nicht mehr richtig aufnehmen und für sich nutzen können. So fördert Alkohol die Ausscheidung von Calcium. Dieses benötigt Ihr Körper aber für die Stärkung Ihrer Knochen. Darüber hinaus werden Körperorgane wie Magen, Darm und die Bauchspeicheldrüse beeinträchtigt. Das ist insofern problematisch, als dass diese Organe für die Aufnahme von Calcium über die Nahrung notwendig sind. Schlussendlich hemmt Alkohol die Synthese von Osteoblasten, wodurch die Produktion von Knochenstrukturen weiter gehemmt wird.
Typisches Patientenbeispiel
Ein Bruch des Oberschenkelhalses! Bedrückt schüttelt Aylin ihren Kopf. Vorhin auf der Arbeit kam der Anruf aus der städtischen Klinik, dass Ihre 67-jährige Mutter gestürzt ist und mit Blaulicht ins Krankenhaus gefahren wurde. Eine Untersuchung hat den glatten Bruch belegt. Passiert ist das Ganze beim Fensterputzen – sie ist vom Stuhl gefallen. Aylin kann es kaum glauben; ihre Mutter, die doch eigentlich so vorsichtig ist.
Einige Tage später, als Aylin wieder mal zu Besuch im Krankenhaus ist, erzählt ihre Mutter, der es sichtlich besser geht, von der Visite des Oberarztes. „… anscheinend wurde bei mir Osteoporose festgestellt“, schließt sie ihren Bericht. Ungläubig verzieht Aylin ihre Augenbrauen: „Oh nein, ist das nicht diese Krankheit mit den Knochen?“ Vorstellungen ihrer bettlägerigen Mutter tauchen vor ihrem inneren Auge auf. Ihre Mutter nickt, schenkt ihrer Tochter aber ein zuversichtliches Lächeln. „Die Schwester war so nett, mir ein Buch da zu lassen. Kind, das wird schon. Ich muss vor allem auf Bewegung und Ernährung achten. Aber Medikamente werde ich wohl dennoch kriegen. Um Brüchen vorzubeugen.“ Aylin nickt erleichtert: „Das will ich dir auch geraten haben, du hast mir schon genug Schrecken diese Woche eingejagt! Und die Fenster überlässt du jetzt bitte mir!“
Verwandte Themen
- Klartext – Nahrungsergänzungsmittel präventiv gegen Vitamin-D-Mangel einnehmen?
- Endokrinologie – Was macht ein Endokrinologe?
- Nasenbeinbruch – harmlos oder Notfall?
- Was macht ein Radiologe?
- Vitamin-D-Mangel – Evidenz & Wirkung – Kein Wundermittel gegen Krebs und Co.
- Sport bei gesundheitlichen Problemen und Einschränkungen
- Calcium und Calciummangel – Tagesbedarf und Symptome bei Mangel
- Calcium für Knochen und Muskeln – Helfen Nahrungsergänzungsmittel?
- Das Medikament Cortison gegen Pickel, Neurodermitis, Asthma, Rheuma – Wirkung & Nebenwirkungen
- Cushing-Syndrom – Zu viel Cortison? Symptome | Ursachen | Behandlung
- Pantoprazol Magenschutz: Sind Magenschutzmittel gefährlich? Wirkung, Nebenwirkungen & Dosierung
- Fingerbruch – so gefährlich ist ein gebrochener Finger!
- Heparin –Vermeidet Blutgerinnsel, Herzinfarkte und Schlaganfälle
Haben Sie Erfahrungen mit Osteoporose? Möchten Sie sich bei uns weiter über Knochenschwund erkundigen? Nutzen Sie unsere Kommentarfunktion unten, um von Ihren Erfahrungen zu berichten und sich untereinander auszutauschen!
Autoren: Dr. Tobias Weigl, Andrea Lorenz
Lektorat: Christopher Keck
Datum: 14.09.2019
Quellen
- Ärztezeitung (2014): Das sind die fünf wichtigsten Änderungen. Artikel vom 29.12.2014.
- Reiner Bartl (2011): Osteoporose. Prävention – Diagnostik – Therapie. 4., vollständig überarbeitete und erweiterte Auflage. Thieme-Verlag, Stuttgart.
- Mark J. Bolland et al. (2018): Effects of vitamin D supplementation on muscoskeletal health: a systematic review, meta-analysis, and trial sequential analysis. In: The Lancet. Diabetes and Endocringology 6/11.
- Wolfgang Brückle (2014): Osteoporose. Stabil durchs Leben. Trias-Verlag, Stuttgart.
- Dachverband der Deutschsprachigen Wissenschaftlichen Osteologischen Gesellschaften e.V. (2014): Prophylaxe, Diagnostik und Therapie der Osteoporose bei Männern ab dem 60. Lebensjahr und bei postmenopausalen Frauen. Leitlinie.
- Deutsches Ärzteblatt (2018): Nahrungsergänzungsmittel mit Vitamin D hilft nicht gegen Osteoporose. Artikel vom 8. Oktober 2018.
- Edith Leisten (2010): Osteoporose. Handeln bevor der Knochen bricht. Das Handbuch für Betroffene und Interessierte. Books on Demand, Norderstedt.
- Achim Hedtmann und Siegfried Götte (2002): Praktische Orthopädie. 41. Tagung des Berufsverbandes der Ärzte für Orthopädie e.V. Osteoporose. Steinkopf-Verlag, Darmstadt.
- Claudia Osthoff (2018): Osteoporose – Risikofaktoren, Diagnose, Therapie. In: Apothekenumschau.









Was denkst Du?