
Auf einen Blick – Neurodermitis
Was ist Neurodermitis?
- chronisch-entzündliche Hauterkrankung
Wer bekommt Neurodermitis?
- Ca. 10–15 % der Kinder sind betroffen
- Männer und Frauen betroffen
- Krankheit bricht oft zwischen dem 3. und 6. Lebensmonat aus
Welche Symptome hat Neurodermitis? (Auswahl)
- Juckreiz
- trockene Haut
Wie wird Neurodermitis behandelt?
- bisher nicht heilbar
- Behandlung soll die Beschwerden lindern
Von Medizinern geprüft und nach besten wissenschaftlichen Standards verfasst
Dieser Text wurde gemäß medizinischer Fachliteratur, aktuellen Leitlinien und Studien erstellt und von einem Mediziner vor Veröffentlichung geprüft.
Inhalte
- 1 Auf einen Blick – Neurodermitis
- 2 Was ist Neurodermitis?
- 3 Die menschliche Haut – das größte menschliche Organ
- 4 Unsere drei Hautschichten – Ort der Neurodermitis
- 5 Neurodermitis: Was ist das Problem?
- 6 Was sind die Ursachen für Neurodermitis?
- 7 Wie ist der Krankheitsverlauf bei Neurodermitis?
- 8 Welche Symptome verursacht Neurodermitis?
- 9 Wer ist von Neurodermitis betroffen?
- 10 Leben und Alltag mit Neurodermitis
- 11 Was tut der Arzt? Teil 1: Die Diagnose
- 12 Komplikationen aufgrund der Neurodermitis
- 13 Was tut der Arzt? Teil 2: Die Behandlung
- 14 Aktuelles aus der Forschung: Antikörper Nemolizumab lindert Juckreiz bei Neurodermitis
- 15 Häufige Patientenfragen
- 16 Verwandte Themen
- 17 Quellen
Was ist Neurodermitis?
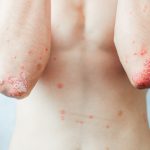
Neurodermitis, oder auch atopische Dermatitis bzw. atopisches Ekzem, ist eine chronisch-entzündliche Hautkrankheit. Patienten neigen durch eine Atopie dazu, auf Reize mit erhöhter Entzündungsbereitschaft zu reagieren. Dazu gehören die Ekzeme und der Juckreiz. Das Erscheinungsbild ist sehr unterschiedlich und hängt von vielerlei Faktoren wie die Umwelt, die Ernährung, das Alter und sogar die Witterung ab. Mit Atopie wird in der Medizin eine überempfindliche Reaktion des Körpers auf Reize von außerhalb bezeichnet.
Die Ekzeme können sich an verschiedenen Körperstellen befinden, beispielsweise Arm- und Kniebeugen, dem Hals, das Gesicht oder die Hände. Für ein besseres Verständnis der Erkrankung werden wir Ihnen im Folgenden erläutern, wie unsere Haut aufgebaut ist.
Die menschliche Haut – das größte menschliche Organ
Derya aus unserem Beispiel ist eine von vielen Menschen, die an Neurodermitis leiden. Übersetzt aus dem Griechischen bedeutet der Begriff „Entzündung der Haut“, eine Ansicht, die noch aus dem 19. Jahrhundert stammt und so nicht mehr wissenschaftlich haltbar ist. Dennoch: Die Haut ist das betroffene Organ einer Neurodermitis. Es lohnt sich also einen Blick darauf zu werfen.
Die Haut ist das größte menschliche Organ und ist zwischen 1,5 und 2,5 m² groß. Die Haut, welche man häufig als „Hülle“ für die inneren Organe betrachten kann, dient vor allem als Schutzmaßnahme: Schutz vor Witterungsbedingungen wie Kälte oder Nässe sowie Schutz vor Schädlingen.
Darüber hinaus hat sie aber auch noch andere Funktionen, die der Körperregulation dienen: So regulieren wir über die Haut Wärme und den Stoffaustausch. Zusätzlich dient es uns als Sinnes- und Immunorgan. Wir können über die Haut tasten, aber auch Temperaturen und Schmerz empfinden. Die Haut ist in mehrere Schichten unterteilt, um die bereits genannten Funktionen optimal zu gewährleisten: die Oberhaut (sog. ‚Epidermis‘), die Lederhaut (sog. ‚Dermis‘ oder ‚Korium‘) und die Unterhaut (sog. ‚Subkutis‘).
Ein ausgewachsener Mann mit einer Größe von gut 1,80 m und einem Gewicht von 78 kg besitzt über 2 m² Haut. Eine Frau mit beispielsweise 1,65 m Größe und einem Gewicht von 57 kg hat eine Körperoberfläche von 1,62 m². Da die Haut ca. 20 % des Körpergewichtes ausmacht, wiegt diese bei dem Mann knapp 16 kg und bei der Frau ca. 11 kg.
Unsere drei Hautschichten – Ort der Neurodermitis
Hautschicht I: Die Epidermis
Die Epidermis ist die für uns sichtbare Hautschicht. Sie besteht aus hornbildenden Zellen (sog. ‚Keratinozyten‘). Diese werden in der untersten Lage der Epidermis ständig gebildet. Sie wandern weiter nach oben, wo sie dann bereits abgestorbene Hautpartikel ersetzen. Dadurch unterliegt die Epidermis einer ständigen Erneuerung. Neben den Keratinozyten entsteht in der Epidermis auch Melanin (sog. ‚Melanozyten‘). Diese Farbpigmente sind für die braune Färbung der Haut, beispielsweise durch Sonneneinstrahlung, verantwortlich. Weiterhin ansässig sind Zellen zur körpereigenen Abwehr (sog. ‚Langerhans-Zellen‘) sowie Zellen zur Wahrnehmung von Witterung und Sinneseindrücken (sog. ‚Nervenendstrukturen‘).
Hautschicht II: Die Dermis
Unter der unterschiedlich dicken Epidermis liegt die Dermis: Diese ist wesentlich dicker. Verbunden sind die Epidermis und die Dermis über Strukturen, die an Zapfen erinnern (sog. ‚Papillen‘). Diese bestehen aus Kollagen und elastischen Fasern und dienen so der Elastizität und Reißfestigkeit der Haut. Darüber hinaus können die Kollagenfasern Wasser binden, sodass sie für Feuchtigkeitsgehalt und Spannungszustand der Haut zuständig sind. Neben den Talgdrüsen, die der Geschmeidigkeit dienen, befinden sich auch hier Blut- und Lymphgefäße sowie Strukturen zur Erfassung von Temperaturen oder Sinneseindrücke.
Hautschicht III: Die Subkutis
Schließlich ist die Subkutis die letzte Hautschicht. Sie ist der Polster des Menschen und schafft Verbindungen zu beispielsweise Knochen, Sehnen und Muskeln und besteht aus Bindegewebe. Dazwischen befinden sich Fettschichten (sog. ‚Unterhautfett‘ oder ‚subkutanes Fettgewebe‘). Diese ist von Faktoren wie Ernährung und Umwelt abhängig und formt die eigentliche Körperform. Daher variiert diese stark. Zusätzlich unterscheiden sich deren Aufbau bei Männern und Frauen.
Komplettiert werden die drei Hautschichten von einem Säuremantel, der über der Epidermis liegt und aus Wasser, Salzen, Hautfetten und Talgdrüsensekret besteht (sog. ‚Hydrolipidmantel‘). Auch dieser erneuert sich wie die Epidermis ständig selbst und dient wie diese als zusätzlicher Schutz nach außen vor Krankheitserregern oder Witterungsbedingungen.
Zusätzlich finden wir in und an der Haut Hautdrüsen, Haare und Nägel. All diese Komponente und der Zustand der einzelnen Schichten ergeben ein bestimmtes Hautbild, was hauptsächlich in drei Hauttypen unterschieden wird: Mischhaut, trockene Haut und fettige Haut. Der Zustand der Haut ist von verschiedenen Faktoren abhängig und kann sich im Laufe des menschlichen Lebens verändern.
Neurodermitis: Was ist das Problem?
Wenn die Haut so funktioniert, wie sie sollte, haben wir eine Mischhaut. Diese zeichnet sich durch ein kleinporiges, glattes und geschmeidiges Hautbild aus. Neurodermetiker hingegen haben eine trockene Haut (sog. ‚Sebostase‘). Eine trockene Haut ist fettarm, feinporig und glänzt nicht. Zudem ist sie rau und neigt zu Schuppen. Dadurch entsteht das charakteristische Spannungsgefühl wie auch der Juckreiz. Auch die trockene, schuppige Haut mitsamt der Ekzeme rühren daher.
Doch woran liegt das? Die Haut funktioniert nicht wie sie sollte und es kommt in mehreren Bereichen zu Störungen. So kann bei Betroffenen eine verminderte Talgproduktion beobachtet werden. Dadurch ist die Haut leicht reizbar und empfindlich und neigt zu Juckreiz und Ekzembildung. Durch die Austrocknung der Haut neigen Betroffene eher zu Infektionen und Entzündungen. Es gibt verschiedene Positionen innerhalb der Medizin, die vor allem genetische Gründe für die Hauttrockenheit angeben. Die Mehrheit der Forscher sieht die Trockenheit in Abhängigkeit von externen Einflüssen. So kann sich der Zustand im Laufe des Lebens auch verändern.
Daneben haben Patienten einen erhöhten Immunglobin-E-Wert (IgE): Immunglobin E ist ein Antikörper und vor allem verantwortlich für Allergien. Der Wert erhöht sich im Zuge einer allergischen Abwehrreaktion.
Auch die Schweißdrüsen arbeiten nicht richtig: Entweder schwitzen Betroffene besonders stark oder sehr schwach. Ersteres hat oft Juckreiz zu Folge. Grund hierfür ist vermutlich eine Behinderung der Schweißabgabe durch die Epidermis. Auch Gefäßreaktionen wie Rötungen bei mechanischen Berührungen finden so nicht statt. Stattdessen verblasst die Haut an dieser Stelle (sog. ‚weißer Dermographismus‘).
Die beiden zuletzt genannten Punkte sind die Folgen einer Störung im vegetativen Nervensystem.
Was sind die Ursachen für Neurodermitis?
Obwohl diese Krankheit sich immer weiter ausbreitet, ist noch immer unklar, was die genauen Ursachen für eine Neurodermitis sind. Wie bereits dargestellt, geht die Medizin jedoch davon aus, dass sowohl genetische wie auch externe Gründe für deren Ausbruch verantwortlich sind.
Zum einen haben wir es mit einer angeborenen Atopie zu tun. Studien belegen, dass wenn beide Eltern eine entsprechende Disposition haben, circa 70 % der Kinder eine Neurodermitis entwickeln. Konkrete Auslöser in der Kindheit können eine falsche weil zu vielfältige Ernährung, Mehrfachimpfungen, unruhige Lebensumstände und falsche Kleidung sein.
Die Krankheit kann sich verschlimmern, also stärkere Schübe entwickeln, wenn die Haut durch gewisse Umweltfaktoren gereizt wird. Zu solchen Reizen gehört Hausstaub, Wärmestau, Jahreszeiten, Klima mit hoher Luftfeuchtigkeit, emotionale Belastung wie Stress, Infekte oder Hautirritationen.
Die Haut ist das größte menschliche Organ – und Neurodermitis die häufigste Hautkrankheit. 5–10 Prozent aller Kinder sind davon betroffen.
— Dr. Dr. Tobias Weigl
Wie ist der Krankheitsverlauf bei Neurodermitis?
Neurodermitis beginnt durch die angeborene Atopie bereits im Kleinkindalter. So haben Studien ergeben, dass bei 57 % aller Betroffenen die ersten Hautirritationen bereits vor dem 1. Geburtstag auftraten. 87 % litten vor ihrem 6. Geburtstag an den Beschwerden. In dieser Phase kennzeichnet sie sich durch Milchschorf und eine trockene Haut. Die Ekzeme tauchen vor allem im Bereich des Gesichts, des Kopfes und den Streckseiten der Extremitäten auf. Ausgenommen vom Befall ist der Windelbereich.
Die entzündlichen Hautreaktionen begleiten Betroffene ihre gesamte Kindheit. Die Stellen der Ekzeme verändern sich graduell, so leiden Betroffene an Juckreiz in den Arm- und Kniebeugen, Körperfalten und dem Handrücken. In der Regel stellt sich allerdings in der Pubertät eine Verbesserung der Situation ein. Charakteristisch für den Verlauf ist das Auftauchen der Krankheit in Schüben. Diese variieren in der Stärke und sind typisch für chronische Krankheiten wie diese.
Die meisten Erwachsenen leiden allerdings ihr ganzes Leben an den chronischen Entzündungen. Die Ekzeme tauchen allerdings nicht mehr größerflächig auf, sondern sind auf kleine Bereiche begrenzt. Dort befällt sie allerdings ein starker Juckreiz (sog. ‚Prurigo‘). 60 % all jener, die Neurodermitis bereits als Kinder diagnostiziert bekommen haben, leiden auch im Erwachsenenalter unter den Symptomen. Nur bei 5 % aller Betroffenen beginnen die Symptome einer Neurodermitis erst im Erwachsenenalter.
Eine Neurodermitis, eine atopische Krankheit, kommt häufig nicht allein. Betroffene dieser Hautkrankheit leiden in vielen Fällen an Begleiterkrankungen wie Allergien, besonders häufig Lebensmittelallergien, und Asthma.
Welche Symptome verursacht Neurodermitis?
Die folgende Liste enthält die typischen Symptome bzw. Beschwerden, die bei einer Neurodermitis auftreten können.
- Juckreiz
- Ekzeme
- Trockene, sich schuppende Haut
- Übermäßige oder verringerte Schweißbildung
- Weißer Dermographismus
- Doppelte Unterlid-Falte der Augen (sog. ‚Dennie-Morgan-Zeichen‘)
- Glanznägel durch das häufige Kratzen
- Feine Schuppung der Finger- oder Zehenkuppen (sog. ‚Pulpitis sicca‘ oder ‚Dermatitis hiemalis‘)
- Verdickte Hautpartien (sog. ‚Lichenifikation‘)
- Tiefer Haaransatz
- Trockene Lippen
Wer ist von Neurodermitis betroffen?
Wie der Verlauf deutlich zeigt, sind vor allem Kinder und Jugendliche von Neurodermitis betroffen. 10 bis 15 % aller Kinder in Deutschland leiden an Neurodermitis. Dabei gilt Neurodermitis als Zivilisationskrankheit und kommt vermehrt in weit entwickelten Industriestaaten vor. Im Durchschnitt sind mehr Menschen betroffen, die in der Stadt leben.
Neurodermitis ist eine chronisch-entzündliche HautkrankheitUrsachen für Neurodermitis
- Die Ursachen sind nicht abschließend geklärt. Genetik und Umwelteinflüsse spielen sehr wahrscheinlich eine sehr wichtige Rolle
Wer ist von Neurodermitis betroffen?
- Sowohl Männer als auch Frauen betroffen
- Ausbruch der Krankheit oft zwischen dem 3. und 6. Lebensmonat
- Ca. 10–15 % der Kinder sind betroffen
- Häufig Abklingen der Beschwerden in der Pubertät
Symptome
- wichtigstes Symptom ist Juckreiz
- Ekzeme
- trockene, sich schuppende Haut
- übermäßige oder verringerte Schweißbildung
- doppelte Unterlid-Falte der Augen (sog. ‚Dennie-Morgan-Zeichen‘)
- Glanznägel durch das häufige Kratzen
- feine Schuppung der Finger- oder Zehenkuppen
- verdickte Hautpartien
- tiefer Haaransatz
Leben und Alltag mit Neurodermitis
Das Leben mit Neurodermitis ist für Betroffene oft nicht einfach, da die psychische Belastung der Erkrankung enorm sein kann und Krankheitsschübe oft unvorhersehbar sind. Besonders der Juckreiz kann quälend sein. Kratzen Betroffene, kann dies Komplikationen begünstigen und den Juckreiz verstärken. Das kann man natürlich ein Stück weit vermeiden, erfordert aber viel Disziplin und lässt sich manchmal schlichtweg nicht vermeiden.
Deshalb ist es gerade für Eltern von Kindern mit Neurodermitis oft eine große Herausforderung, den Alltag zu meistern. Viele Eltern haben immer wieder Phasen, in denen sie sich überfordert und ratlos fühlen: die Sorgen um das Kind, zahlreiche Arztbesuche, schlaflose Nächte, intensive Hautpflege usw.
Worauf sollte ich im Umgang mit Neurodermitis achten?
Neben der medizinischen Versorgung einer Neurodermitis, auf die wir weiter unten eingehen, ist es besonders für Kinder wichtig, dass Sie sie über die Erkrankung aufklären und (ggf. spielerisch) herausfinden, was den Juckreiz auslöst, was man dagegen tun kann und wie Sie und die Kinder damit umgehen können. Besonders für Säuglinge und Kinder spielt die Ernährung ggf. eine größere Rolle bei Neurodermitis, da bestimmte Lebensmittel Schübe begünstigen können. Doch auch Erwachsene mit Neurodermitis sollten sich mit diesem Thema auseinandersetzen, um so gut wie möglich Beschwerden und Krankheitsschüben vorzubeugen.
Ein weiterer belastender Aspekt kann die Reaktion anderer Menschen auf die Erkrankung sein: Merkwürdige, schlimmstenfalls sogar angewiderte Blicke können von Betroffenen als sehr kränkend empfunden werden. In solchen Fällen kann es ratsam sein, dies anzusprechen, da viele wenig oder gar nichts über Neurodermitis und die Beschwerden der Erkrankung wissen.
Was tut der Arzt? Teil 1: Die Diagnose
Wie bei jedem Arztbesuch erfolgt als erstes die Anamnese, also die Befragung des Patienten nach seinem Befinden. Das Besondere an dieser Anamnese ist nicht nur die Patientenbefragung, sondern auch die Ermittlung von Familienhintergründen, die relevant für die Diagnose sein könnte.
Daneben ist die Untersuchung am Körper wichtig. Es gibt verschiedene Varianten des Allergietests, dessen Ziel die Ermittlung möglicher Allergene ist. Beim Prick- oder Scratch-Test werden Allergene auf die Haut geträufelt. Die Haut wird an den Stellen im Anschluss angeritzt. Im Falle des Reib-Tests werden die Allergene sanft eingerieben. Beim Pflaster-Test werden Allergen über entsprechende Pflaster aufgeklebt.
Insgesamt existiert eine Vielzahl an Möglichkeiten der Allergieermittlung. Eine besondere Rolle spielt hier vor allem die Untersuchung von eventuellen Lebensmittelallergien, da 50 % aller Allergien bei Betroffenen auf Lebensmittel zurückzuführen sind.
Neben den Allergietests ordnet ein Arzt weitere Untersuchungen des Blutes an. Eine wichtige Rolle spielt hierbei die Untersuchung des IgE-Wertes: Ein erhöhter Wert spricht in vielen Fällen für eine Neurodermitis.
Anhand der Körperuntersuchung kann der Schweregrad der Erkrankung festgestellt werden. Diese lässt sich im Rahmen des Scoring-Systems machen. Das Muster dafür ist SCORAD, was für Scoring atopic dermatitis steht. Parameter sind hierfür die Ausbreitung der Entzündungen, deren Schweregrad und subjektive Hilfsgrößen wie Juckreiz und Schlaflosigkeit.
Komplikationen aufgrund der Neurodermitis
In der Regel ist der Krankheitsverlauf eher mild. Durch den angegriffenen Selbstschutz der Haut kann es jedoch auch zu Komplikationen kommen – diese sind jedoch bekannt und gut beherrschbar. Wir haben eine Auswahl der gängigsten aufgezählt.
- Impetigenisierte Neurodermitis (sog. ‚Impetigo contagiosa‘): eine Infektion der Haut durch das Bakterium Staphylococcus aureus, Symptome sind nässende Ekzemherde und gelblich-blutige Krusten
- Herpes-simplex-Virus: Symptome sind Fieber-Bläschen an den Lippen, Fieber und aufplatzender Bläschen auf dunkelrotem Grund (sog. ‚Eczema herpeticatum‘)
- Dellwarzen (sog. ‚Mollusca contagiosa‘): virale Infektion, die ansteckend ist; es handelt sich dabei um rote, weiße oder hautfarbene Hautknötchen
Was tut der Arzt? Teil 2: Die Behandlung
Das erste Ziel ist zunächst einmal die Linderung der Beschwerden: Der Juckreiz steht da vor allem an erster Stelle.
Um diesen zu vermeiden, müssen Betroffene externe Reize so gut es geht umgehen. Dazu gehört das Tragen entsprechender Kleidung – beispielsweise keine groben Fasern wie Wolle oder synthetische Stoffe. Bevorzugen Sie Stoffe wie Baumwolle, Seide oder Chiffon, die atmungsaktiv sind und nicht kratzen! Vermeiden Sie Wärmestaus und allergische Reize wie Pollen oder Hausstaub. Hilfreich für das allgemeine Wohlbefinden sind Aufenthalte in den Bergen oder am Meer. Wie wäre es mit einem entsprechenden Urlaub?
Eine wichtige Basis zur Eindämmung der Symptome ist auch eine angepasste Hautpflege, die die Haut nicht weiter austrocknet und belastet. Häufig sind solche Salben und Cremes mit dem Steroidhormon Kortison angereichert, was allerdings zu erheblichen Nebenwirkungen führen kann. Wichtig bei der Verwendung von Salben ist eine wohldurchdachte Dosierung. Bei falscher Verwendung kann es passieren, dass, sobald Sie das Hilfsmittel absetzen, die Ekzeme wiederkehren (sog. ‚Rebound-Effekt‘). Salben, die Kortison enthalten, können in vier verschiedene Stufen geteilt werden, je nach Menge des Steroidhormons.
Neben Kortison wird innerhalb der Salben zwischen weiteren Inhaltsstoffen unterschieden. Salben auf Basis von Tacrolimus haben den Vorteil, dass sie keine Verdünnung der Haut zu Folge haben. Allerdings gibt es hier noch keine Langzeiterfahrung. Betroffene Kinder unter zwei Jahren dürfen eine Tacrolimus-Salbe zudem nicht verwenden. Vor allem für leichte Erkrankungen eignen sich Salben, die Wasser binden und so rückfettend wirken und aktiv die Trockenheit der Haut bekämpfen.
Cortison ist das Medikament, das bei den meisten Erkrankungen eingesetzt wird. Und das sowohl in der Akuttherapie (z.B. allergischer Schock) als auch bei chronischen Erkrankungen. Gleichzeitig haben viele Menschen Angst vor möglichen Risiken und Nebenwirkungen. Im folgenden Videobeitrag klärt Dr. Dr. Tobias Weigl über die Wirkweise und Vor- und Nachteile einer Behandlung mit Cortison auf.
Alternativen und Ergänzungen zu Salben
Neben den Salben gibt es eine Reihe von Therapiemöglichkeiten, die oftmals in Kombination mit den eben genannten Salben verordnet werden können.
Die Phototherapie basiert auf der Verwendung von UV-Strahlen. In der Therapie werden verschiedene Strahlungen verwendet, welche vom Schweregrad der Ekzeme abhängt. Nebenwirkungen sind auch hier vorhanden; so ermöglicht die Phototherapie die Entstehung von schwarzem Hautkrebs (sog. ‚malignes Melanom‘).
Bei schweren Verläufen erhalten Betroffene Therapien, die der Immunsuppression dienen. Im Rahmen dieser Therapien werden Sie mit Steroidhormonen wie Glucocorticoiden, Ciclosporin, Azathioprin, Mycophenolat-Mofetil konfrontiert.
Aktuelles aus der Forschung: Antikörper Nemolizumab lindert Juckreiz bei Neurodermitis
In einer Studie wurde festgestellt, dass der Antikörper Nemolizumab, der den Rezeptor für Interleukin 31 blockiert, den Juckreiz von Neurodermitis-Patienten erheblich lindern kann.
Nemolizumab unterbindet die Signalwege von Interleukin 31. Interleukine sind Botenstoffen, die u.a. das eigene Immunsystem regulieren. Bereits in einer Phase-1-Studie, bei der Wirkstoffe erstmals an Probanden getestet werden, konnte eine starke, den Juckreiz lindernde Wirkung von Nemolizumab festgestellt werden. Diese Ergebnisse konnten in einer Phase-2-Studie bestätigt werden, bei der der Wirkstoff erstmalig an Neurodermitis-Patienten erprobt worden ist. An der Studie der LMU München nahmen 264 Erwachsene teil, die an einer mäßigen bis schweren Neurodermitis litten.
Die Patienten haben dabei vor und nach der Injektion auf einer sog. visuellen Analogskala angegeben, wie stark sie den Juckreiz empfunden haben. Alle vier Wochen wurde den Teilnehmern eine Injektion mit dem Antikörper verabreicht. Je nach Dosis konnte der Juckreiz deutlich vermindert werden. Schon bei der niedrigsten Dosis von 0,1 mg/kg ging der Juckreiz auf der Skala um fast 44 % zurück und bei der höchsten Dosierung von 2,0 mg/kg um ganze 63,1 %. Schwerwiegende Komplikationen gab es während der Studiendauer nicht.
Worauf genau die Juckreiz-lindernde Wirkung von Nemolizumab zurückführen ist, konnten die Wissenschaftler bisher noch nicht klären. Für die Patienten dürfte das wohl keine Rolle spielen. Allerdings müssen diese noch einige Zeit auf ein entsprechendes Medikament warten, da es bisher noch nicht zugelassen ist.
Quelle: Thomas Ruzicka et al. (2017): Anti–Interleukin-31 Receptor A Antibody for Atopic Dermatitis. In: The New England Journal of Medicine 376, S. 826–835.
Häufige Patientenfragen
Ist Neurodermitis gut behandelbar?
Dr. Dr. T. Weigl
Die meisten Betroffenen leiden an einem milden Verlauf der Neurodermitis. Dies bedeutet, dass sie vor allem eine trockene Haut und leichte Ekzembildung vorweisen. Diese Symptome können gut mit entsprechenden Präventivmaßnahmen sowie Emollentien behandelt werden.
Kann jedes Kind Neurodermitis bekommen?
Dr. Dr. T. Weigl
Es ist nach wie vor unklar, welche Faktoren genau zu einer atopischen Dermitis führen. Sicher ist jedoch, dass eine Überempfindlichkeit, die bei beiden Eltern festzustellen ist, in 70 % der Fälle auch bei den gemeinsamen Kindern auftaucht. Entsprechende Maßnahmen während der Schwangerschaft und nach der Geburt des Kindes können jedoch ihren Beitrag leisten, dass das Kind keine Neurodermitis erhält. Dazu gehört etwa der Verzicht auf Nikotin während der Schwangerschaft.
Was kann ich als angehende Mutter tun, damit mein Kind keine Neurodermitis bekommt?
Dr. Dr. T. Weigl
Da schon oft Säuglinge von Neurodermitis betroffen sind, müssen Maßnahmen zur Prävention möglichst früh beginnen. Als werdende Mutter sollten Sie beispielsweise Nikotin während der Schwangerschaft vermeiden. Zusätzlich ist es nach der Geburt ratsam, das Kind drei bis sechs Monate selbst zu stillen. Im Anschluss daran sollten Eltern darauf achten, dass Kinder hydrolisierte und hypoallergene Nahrung erhalten. Diese spaltet durch Hydrolyse artfremde Eiweiße, wie sie beispielsweise in Kuhmilch enthalten sind!
Worauf sollte ich achten, damit ich weniger Neurodermitis-Schübe bekomme?
Dr. Dr. T. Weigl
Auf jeden Fall spielt das Wetter eine wichtige Rolle. Für viele Patienten mit Neurodermitis ist die Sonne gut, da diese bis zu einem gewissen Grad antientzündlich bei Neurodermitis wirkt. Achten Sie aber darauf, dass aufgekratzte oder heilende Haut nicht zu sehr der Sonnenbestrahlung ausgesetzt wird. Gerade bei hohen Temperaturen ist es kaum zu vermeiden, aber (starkes) Schwitzen kann bspw. auch Neurodermitis-Schübe verursachen. Vermeiden Sie so gut wie möglich trockene Heizungsluft, weil die Haut dadurch austrocknet und sich der Zustand der Haut dementsprechend verschlechtert. Auch ein erhöhtes Stresslevel kann solche Krankheitsschübe verursachen.
Verwandte Themen
- Neurodermitis und Ernährung: Worauf muss ich achten? Verzicht als Maßnahme auch bei Kindern?
- Muttermal und Muttermal lasern
- Neue Juckreiztherapie für Neurodermitis-Patienten
- Akne – Ursachen & Therapie
- Hautbrennen: Viele Ursachen, welche Therapie?
Waren oder sind Sie von Neurodermitis betroffen? Wie gehen Sie damit um? Haben Sie noch Fragen zum Thema? Nutzen Sie unsere Kommentarfunktion unten für den Austausch untereinander und mit uns!
Die hier beschriebenen Punkte (Krankheit, Beschwerden, Diagnostik, Therapie, Komplikationen etc.) erheben keinen Anspruch auf Vollständigkeit. Es wird genannt, was der Autor als wichtig und erwähnenswert erachtet. Ein Arztbesuch wird durch die hier genannten Informationen keinesfalls ersetzt.Autor: Dr. Dr. Tobias Weigl
Veröffentlicht: 25.05.2022
Quellen
- allergieinformationsdienst.de (Hg.): Neurodermitis – Risikofaktoren.
- Deutsche Dermatologische Gesellschaft et al. (Hg.) (2015): S2k Leitlinie Neurodermitis.
- Dietrich Abeck; Regina Fölster-Holst (2003): Was hilft meinem Kind bei Neurodermitis? Auslösefaktoren, Behandlung und Vorbeugung, Georg-Thieme-Verlag Stuttgart
- Dietlinde Burkhardt; Klaus Degitz (2005): Neurodermitis. Die neuesten Erkenntnisse, Rat und Hilfe – Optimale Pflege – Richtige Ernährung – Psychologische Aspekte – Extra: Neurodermitis bei Kindern, Südwest-Verlag München
- Mechthild Hellermann (2004): Neurodermitis bei Kindern. Auslöser erkennen und wirksam vermeiden, So schützen Sie Ihr Kind am besten vor einem Schub, Fit und fröhlich in Kindergarten und Schule, Trias-Verlag Stuttgart
- Johannes Ring; Annette von Zumbusch (2000): Neurodermitis. Ursachen und Therapien, Verlag C.H. Beck, München
- Thomas Ruzicka et al. (2017): Anti–Interleukin-31 Receptor A Antibody for Atopic Dermatitis. In: The New England Journal of Medicine 376, S. 826–835.
- rme/aerzteblatt.de (2017). Neurodermitis: Antikörper Nemolizumab lindert Juckreiz.








Was denkst Du?