
Auf einen Blick – Bandscheibenvorfall
Was ist ein Bandscheibenvorfall?
- Kern der Bandscheibe verschiebt sich
- drei Formen: Diskusprotrusion, Diskusprolaps, Diskussequester
Welche Ursachen hat ein Bandscheibenvorfall?
- degenerative Veränderungen
- Gewalteinwirkung bei bspw. Unfällen (selten)
Welche Beschwerden verursacht ein Bandscheibenvorfall?
- stechender Schmerz im unteren Bereich der Wirbelsäule
- Gefühlsstörungen wie Kribbeln
- Bewegungsverlust
- Fehlhaltung der Wirbelsäule
- vegetative Beschwerden
Wen kann es erwischen?
- steigendes Alter erhöht die Wahrscheinlichkeit
- Risiko ist zwischen 30 und 50 Jahren am höchsten
- im hohen Alter nimmt das Risiko wieder ab
- andere Risikofaktoren: fehlende Bewegung, Übergewicht, Fehlbelastung, Hohlkreuz, Schwangerschaft
Behandlung (Auszug)
- konservativ (9 von 10 Fällen)
- Physiotherapie
- Ergotherapie
- Schmerztherapie
- Operation
Inhalte
- 1 Auf einen Blick – Bandscheibenvorfall
- 2 Was ist ein Bandscheibenvorfall?
- 3 Was passiert bei einem Bandscheibenvorfall?
- 4 Die Symptome: Woran erkenne ich einen Bandscheibenvorfall?
- 5 Wer kann davon betroffen sein?
- 6 Was tut der Arzt? Teil 1: Die Diagnose
- 7 Fakten-Box Bandscheibenvorfall/Diskusprolaps
- 8 Was tut der Arzt? Teil 2: Die Behandlung
- 9 Prävention: Wie kann ich einen Bandscheibenvorfall vermeiden?
- 10 Aktuelles aus der Forschung – mit 30 Minuten Sport pro Woche abnehmen
- 11 Häufige Patientenfragen
- 12 Typisches Patientenbeispiel
- 13 Verwandte Themen
- 14 Quellen
Als Bandscheibenvorfall wird die Verschiebung des aus einer Gallertmasse bestehenden Kerns einer Bandscheibe bezeichnet. In den meisten Fällen tritt dann das Innere einer Bandscheibe aus, welche dann auf einen Nerv drückt.
Die Wahrscheinlichkeit eines Bandscheibenvorfalls steigt mit dem Alter. Patienten klagen über stechenden, plötzlichen Schmerz in der unteren Rückenpartie. Nur in äußersten Fällen ist eine Operation vonnöten.
Was ist ein Bandscheibenvorfall?
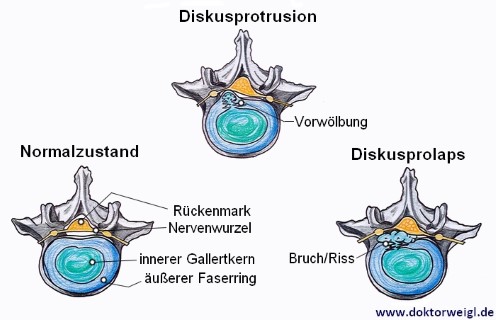
Stechender Schmerz im Rückenbereich bei einer körperlich anstrengenden Tätigkeit kann ein Merkmal eines Bandscheibenvorfalls sein. Der Mediziner unterscheidet dahingehend zwischen drei verschiedenen Arten. Allen gemein ist jedoch, dass sich eine Bandscheibe verformt und das Innere heraustritt. Doch wie ist eine Bandscheibe aufgebaut?
Die Wirbelsäule besteht aus einzelnen Wirbelsegmenten. Zwischen diesen Elementen befinden sich die sogenannten Bandscheiben. Der Mensch besitzt insgesamt 23 davon. Eine Bandscheibe besteht aus zwei Teilen. Im Inneren befindet sich der Kern (sog. ‚Nucleus polpusus‘) aus Gallerte, einer gel-ähnlichen Masse samt Wassereinlagerung. Ummantelt wird dieser Kern von einer Fasermembran (sog. ‚Anulus fibrosus‘). Bandscheiben fungieren als Stoßdämpfer und verteilen den durch Muskelbewegungen entstehenden Druck gleichmäßig auf die Wirbelsäule.
Im nachfolgenden Beitrag geht Dr. Dr. Tobias Weigl detailliert auf den Bandscheibenvorfall ein und erklärt, warum dieser nicht immer Schuld an Ihren Schmerzen sein muss.
Was passiert bei einem Bandscheibenvorfall?
Es ist wichtig, zu verstehen, dass es grundlegend drei verschiedene Formen von Bandscheibenvorfällen gibt. Das sind:
- Diskusprotrusion: Bei dieser Form des Bandscheibenvorfalls verlagert sich der innere gallertige Kern der Bandscheibe in einen Riss des Faserrings, der ihn umgibt. Der Riss ist dabei nicht vollständig, sodass es „lediglich“ zu einer Vorwölbung des Rings kommt.
- Diskusprolaps: Das ist die mit Abstand häufigste Form des Bandscheibenvorfalls. Hierbei tritt Bandscheibenmaterial durch einen Riss im Faserring aus. Der Mediziner bezeichnet dies als Herniation. In den meisten Fällen (90 %) geschieht dies in mediolaterale Richtung, also am hinteren Längsband vorbei.
- Diskussequester: Hierbei verliert Bandscheibengewebe die Verbindung zur ursprünglichen Bandscheibe. Das abgetrennte Material gelangt dann in den Epiduralraum.
Wieso kommt es denn zu einem Bandscheibenvorfall?
Grundlegend gibt es zwei Gründe, aus denen wir einen Bandscheibenvorfall erleiden. In beinahe jedem Fall sind schlicht normale, degenerative Veränderungen daran schuld, dass die Wahrscheinlichkeit für einen Bandscheibenvorfall steigt. Sehr selten, bspw. unter Extrembelastung, hat ein Bandscheibenvorfall auch einen traumatischen Grund, wird also durch bspw. einen Schlag, eine heftige Drehung und/oder hohen Druck ausgelöst.
Gehen wir aber zunächst auf die natürlichen Veränderungen der Bandscheiben ein. Etwa ab dem 20. Lebensjahr bildet sich die Gefäßversorgung der Bandscheiben zurück und auch die Zusammensetzung des Faserrings um die Bandscheibe ändert sich. Die Bandscheiben sind dann nicht mehr über Gefäße versorgt und erhalten Nährstoffe nur noch über Diffusion. Der Flüssigkeitsgehalt des Faserrings nimmt dann ab und auch seine kollagenen Fasern strukturieren sich um. Dadurch wird er anfälliger für Verletzungen, sodass schon kleinste Einflüsse zu Rissbildungen führen. Leider können diese Verletzungen und Risse auch nicht mehr so schnell ausheilen, da die Nährstoffversorgung der Bandscheibe durch die Rückbildung der Gefäße nicht mehr so effizient abläuft. Unter Belastung dringt der in der Bandscheibe enthaltene gallertige Kern dann in diese Risse ein und sorgt für eine Vorwölbung, bis der Faserring letztlich gänzlich reißt und der Kern nach außen vordringt – dann liegt ein Bandscheibenvorfall vor.
„Wie kommt es zu einem Bandscheibenvorfall? Im Prinzip ist das altersbedingt. Ab einem Alter von 40–50 Jahren wird der Faserring einer Bandscheibe rissig und brüchig und der gallertige Kern rutscht raus.“ — Dr. Dr. Tobias Weigl Klick um zu TweetenEin traumatischer Bandscheibenvorfall ereignet sich wie gesagt nur sehr selten. Das hat den Grund, dass die degenerativen Veränderungen der Bandscheiben bereits ab dem 20. Lebensjahr vorliegen. So kommt es, dass in der Praxis kaum Bandscheibenvorfälle beobachtet werden, bei denen keine Vorschädigung bestand. Nichtsdestoweniger kann es unter Extrembelastung, bspw. bei Hochleistungssport oder Unfällen, auch zu einem Bandscheibenvorfall ohne Vorschäden kommen.
Die Symptome: Woran erkenne ich einen Bandscheibenvorfall?
Typische Symptome für einen Bandscheibenvorfall sind Rückenschmerzen, zumeist im Lendenbereich der Wirbelsäule. Diese Schmerzen sind stechend und wiederkehrend und müssen nicht im Zusammenhang mit einer Bewegung oder Tätigkeit stehen.
Da bei einem Bandscheibenvorfall Nerven betroffen sein können, kann der Schmerz auch in Extremitäten strahlen. Weitere Begleiterscheinungen sind darüber hinaus ein Prickeln der Haut (sog. ‚Parästhesie‘), Lähmungserscheinungen (sog. ‚Parese‘) von Muskeln bis hin zum Ausfall der Reflexe von Kennmuskeln. Als Kennmuskeln werden jene Muskeln im Körper bezeichnet, die nur von einem Wirbelsäulensegment versorgt werden, bspw. Bizeps und Trizeps. Auch kann es zu einem Verlust der Kontrolle über die Darm- und Blasenentleerung kommen.
Wie viel Kilo wirken auf eine Bandscheibe? Wie viele Vorfälle gibt es im Jahr in Deutschland? Alles rund um die Themen Bandscheibe und Bandscheibenvorfall erklärt Dr. Dr. Tobias Weigl im TV-Interview.
Wer kann davon betroffen sein?
Mit steigendem Alter steigt auch die Wahrscheinlichkeit, dass es zu einem Bandscheibenvorfall kommt. Dies hängt mit der Abnahme des Wassergehaltes innerhalb des Gallertkerns zusammen. Dadurch büßt die Bandscheibe an Flexibilität ein und weicht in Richtung des geringsten Widerstands zurück. Zusätzlich nutzt sich der Ring um den Gallertkern mit zunehmenden Alter ab und wird rissig. Zwischen 30 und 50 Jahren ist das Risiko für einen Bandscheibenvorfall am höchsten. Mit Überschreiten des Risikozeitraums nimmt die Wahrscheinlichkeit für einen Bandscheibenvorfall wieder ab. Das hört sich zwar komisch an, hat aber seine Gründe. Denn mit zunehmendem Alter verliert der Kern der Bandscheibe an Substanz und ist außerdem von degenerativen Prozessen betroffen. Das hat zur Folge, dass er nicht mehr so viel Druck auf den Faserring ausübt und das Risiko für Risse sinkt.
Am häufigsten (60 %) ereignet sich ein Bandscheibenvorfall im lumbalen Bereich der Wirbelsäule, also im unteren Rücken. Männer sind insgesamt etwa doppelt so häufig betroffen wie Frauen.
Neben dem Faktor des Alters können aber auch fehlende Bewegung, Übergewicht oder eine Fehlbelastung zu einem rissigen Faserring führen. Fehlbelastungen wären beispielsweise regelmäßiges krummes Sitzen und beugende Tätigkeiten. Menschen mit Hohlkreuz sind ebenso gefährdeter als Menschen mit „normalem“ Rücken, einen Bandscheibenvorfall zu erleiden. Achtung: Schwangere werden ebenfalls zur Risikogruppe gezählt.
Im Rahmen des Druckausgleichs kommt es in der Bandscheibe zu einem Wasserverlust. Dies ist normal und der Grund, wieso der Mensch im Laufe des Tages ein bis zwei Zentimeter schrumpft. Während der nächtlichen Ruhephase verlagert sich die Flüssigkeit wieder in die Bandscheiben, sodass der Größenunterschied wieder ausgeglichen wird.
Was tut der Arzt? Teil 1: Die Diagnose
Grundsätzlich gilt: Nicht bei jedem Schmerz im Kreuz muss ein Arzt aufgesucht werden. Sollten die Schmerzen allerdings stechend und plötzlich auftreten, sollte dringend ein Fachmediziner, z. B. ein Orthopäde, zu Rate gezogen werden.
Zunächst unternimmt der Arzt eine erste Bestandsaufnahme des Patienten. Dies bezeichnet der Mediziner als Anamnese. Im Gespräch erfragt der Arzt dann bspw.:
- Beginn und Verlauf der Beschwerden
- das Ereignis, das zu den Beschwerden geführt hat
- die genaue Stelle, an der die Schmerzen empfunden werden
- ob sich die Schmerzen bei Pressen oder Husten verstärken
- ob Taubheitsgefühle oder Missempfindungen bestehen
Körperliche Untersuchung
Die weitere Untersuchung basiert auf einer körperlichen Untersuchung sowie bildgebenden Methoden.
Es gibt mehrere Möglichkeiten der körperlichen Untersuchung. Zunächst wird der Arzt Sie einfach nur in Augenschein nehmen – dies bezeichnet der Mediziner als Inspektion. Dabei achtet er darauf, ob Sie bspw. eine Schonhaltung eingenommen haben oder ob Form sowie Verlauf Ihrer Wirbelsäule verändert sind.
In einem nächsten Schritt findet dann ein Abtasten statt, der medizinische Fachbegriff hierfür lautet Palpation. Der Arzt tastet dabei nach Verhärtungen der Muskulatur und testet, ob Sie Schmerzen empfnden, wenn er auf bestimmte Stellen drückt oder klopft.
Letztlich gibt es noch mehrere Funktionsuntersuchungen, die der Arzt mit Ihnen durchführen kann. Durch Bewegungstests werden die Nerven in der Wirbelsäule gereizt. Beim Lasègue-Test beispielsweise liegen Sie auf dem Rücken und heben ein gestrecktes Bein an. Schnell ins Bein schießende Schmerzen bei einem Beugungswinkel der Hüfte zwischen 40 und 60 Grad zeigen: Die Nerven in der Wirbelsäule sind gestört. Durch solche Bewegungstests werden die Nerven in der Wirbelsäule gereizt.
Tritt der Schmerz allerdings nur in der Lendenwirbelsäule und dem Oberschenkel auf, ohne in das Bein zu strahlen, spricht der Mediziner vom Pseudo-Lasègue-Zeichen. Gründe für die Schmerzen können dann degenerative Wirbelsäulenveränderungen wie Arthrose sein.
Im Rahmen solch einer physiologischen Untersuchung werden Sensibilität, die Kraft der Kennmuskeln, die Muskelreflexe und Dehnungszeichen der Nerven geprüft. Weitere Untersuchungen wären bspw. der Bragard-Test oder eine Untersuchung auf das Kernig-Zeichen. Diese werden ähnlich wie der Lasègue-Test durchgeführt und liefern Hinweise auf Wurzelreizungen in bestimmten Bereichen.
Bildgebung bei Bandscheibenvorfall
Als gängige bildgebende Methoden im Zusammenhang mit Bandscheibenvorfällen gelten die Kernspintomographie oder die Magnet-Resonanz-Tomographie (MRT). Röntgen ist an dieser Stelle weniger hilfreich, da Bandscheiben in einer entsprechenden Aufnahme nicht sichtbar sind. Allerdings können die Abstände zwischen Wirbelkörpern dargestellt werden, sodass Röntgenaufnahmen nicht völlig sinnlos sind.
Das bildgebende Verfahren der Wahl ist aber die Magnetresonanztomografie, also der Aufenthalt „in der Röhre“. Darauf lassen sich Verhärtungen von Geweben und Organen erkennen, bspw. als Folge von entzündlichen oder degenerativen Prozessen (der Bandscheiben).
Zu guter Letzt kann auch noch eine Computertomografie durchgeführt werden. Das ist bspw. dann nötig, wenn Brüche vorliegen oder eine MRT nicht zeitnah möglich ist.
Laboruntersuchung bei Verdacht auf Bandscheibenvorfall?
Beim Bandscheibenvorfall selbst sind keine krankhaften Veränderungen von Laborwerten festzustellen. Vielmehr wird diese Laboruntersuchung durchgeführt, um andere Ursachen für die Beschwerden ausschließen zu können, die bspw. mit erhöhten Entzündungswerten einhergehen. Es erfolgt dann eine sogenannte Basisdiagnostik, bei der ein kleines Blutbild erstellt wird und außerdem die Parameter BSG (Blutsenkungsgeschwindigkeit), CRP (Entzündungsparameter), PCT (Marker für Infektionskrankheiten) sowie die Leber – und Nierenwerte überprüft werden.
Was kann es denn außer einem Bandscheibenvorfall noch sein?
Umstände, die ähnliche Beschwerden wie der Bandscheibenvorfall verursachen können, bezeichnet der Mediziner in diesem Zusammenhang als Differentialdiagnosen. Viele andere Erkrankungen oder Veränderungen können die gleichen Symptome wie ein Bandscheibenvorfall haben. Dazu zählen u. a.:
- unspezifische Kreuzschmerzen
- degenerative Veränderungen wie:
- Zackenbildung an den Wirbelkörpern (sog. ‚Spondylophyten‘)
- Osteochondrose
- Arthrose der Wirbelsäule (sog. ‚Spondylarthrose‘)
- Raum zwischen Wirbelkörpern verkleinert und Bandscheibendegeneration (sog. ‚Chondrosis intervertebralis‘)
- steilgestellte Wirbelsäule
- Wirbelkörperbruch
- Muskelerkrankungen
- Nervenschäden
- Raumforderungen wie bspw. Einblutungen oder Tumoren
- entzündliche Vorgänge wie bspw. Herpes Zoster
Fakten-Box Bandscheibenvorfall/Diskusprolaps
Wer ist betroffen?
- steigendes Alter erhöht die Wahrscheinlichkeit
- Risiko ist zwischen 30 und 50 Jahren am höchsten
- im hohen Alter nimmt das Risiko wieder ab
- andere Risikofaktoren: fehlende Bewegung, Übergewicht, Fehlbelastung, Hohlkreuz, Schwangerschaft
Symptome
- stechender Schmerz im unteren Bereich der Wirbelsäule, der nicht singulär auftaucht
- Gefühlsstörungen wie Kribbeln
- Bewegungsverlust
- Fehlhaltung der Wirbelsäule
- vegetative Beschwerden
Was tut der Arzt? Teil 2: Die Behandlung
Das wichtigste zuerst: Ein Bandscheibenvorfall bedeutet nicht zwangsläufig einen operativen Eingriff. Nur in zwei Situationen muss eine Operation durchgeführt werden. Entweder, die Schmerzen dauern unvermindert stark über sechs bis acht Wochen an oder es kommt zu Lähmungserscheinungen. Beide Fälle erfordern eine umgehende Operation. Diese kann über zwei Wege erfolgen.
So kann der herausgerutschte Teil des Kerns mithilfe eines Mikrochips entfernt werden (sog. ‚Nukleotomie‘). Zur Stabilisation der Wirbelsäule wird alternativ die gesamte betroffene Bandscheibe entfernt und durch einen Titankörper und körpereigenen Knochenteil ersetzt.
Wie bei jeder Operation sind auch hier Komplikationen möglich, allerdings kommt es dazu nur bei 5 Prozent aller Bandscheiben-OPs. Betroffene klagen weiterhin über Rückenschmerzen, Missempfindungen und Schmerzen durch entzündete Nerven (sog. ‚Postdiskektomie-Syndrom/Postnukleotomie-Syndrom‘). Folgen können durch einen Nervenschaden entstandene Belastungsschmerzen und Dauerschmerz sein.
Bandscheibenvorfall – 9 von 10 Fällen können ohne OP behandelt werden
In 90 Prozent der Fälle kann aber über konservative Behandlungsmethoden der Schmerz gelindert werden. Es gibt verschiedene Therapietypen mit unterschiedlichen Zielen. Grundsätzlich wird empfohlen, auf eine Bettruhe zu verzichten. Tätigkeiten, die eine leichte bis mäßige Belastung des Rückens mit sich ziehen, sind hilfreich.
Physiotherapie
Im Rahmen einer Physiotherapie stärkt der Patient die Rückenmuskulatur. Die betroffene Region wird zudem vorsichtig mobilisiert. Zusätzlich werden fehlerhafte Bewegungsabläufe korrigiert und trainiert. Zur Physiotherapie gehören auch Verfahren wie Wärmetherapie oder Massagen.
Ergotherapie
Über eine Ergotherapie erlernen Sie Haltungen und Bewegungen für den Alltag, die den Rücken schonen.
Periradikuläre Therapie
Die betroffenen Nerven der Wirbelsäule werden durch Glucocorticoide wie Ropivacain betäubt. Diese lokalen Betäubungsmittel werden eingespritzt und können unter Umständen auch der Diagnosefindung dienen.
Schmerztherapie
Das Ziel einer solchen Therapie ist die Schmerzfreiheit des Patienten durch u. a. Medikamente.
Lesen Sie zu neuen Erkenntnissen aus der Forschung auch gerne unsere folgenden Artikel:
- Die Kraft der Illusion: Rolle der Placebos bei Rückenschmerzen
- Homöopathie in der Rückenschmerztherapie: Nicht mehr als Placebo
- Injektionstherapien bei Rückenschmerzen
Physikalische Maßnahmen
Hilfreich sind Methoden wie Massagen oder eine Thermotherapie. Akute Schmerzen können durch eine Behandlung mit Kälte gemildert werden, chronische hingegen mit einer Wärmetherapie.
Welche Behandlungsmethoden eignen sich also jetzt bei Bandscheibenvorfall besonders? Wann sollte operiert werden? Unterscheidet sich die Behandlung zwischen akutem und chronischem Bandscheibenvorfall? Diese und weitere Fragen beantwortet Dr. Dr. Tobias Weigl im folgenden Video.
Prävention: Wie kann ich einen Bandscheibenvorfall vermeiden?
Die Degeneration der Bandscheiben im Zuge der Alterung ist ein natürlicher Prozess. Dennoch kann durch diverse Maßnahmen einem Bandscheibenvorfall entgegengewirkt werden. Neben einer entsprechenden Aufklärung können Sie selbst durch Korrektur der eigenen Bewegungsabläufe eine frühzeitige Deformation umgehen. Schon kleine Dinge wie rückengerechtes Tragen und Heben von Lasten – diese werden aus der Hocke mit geradem Rücken nah am Körper getragen – und ergonomisches Sitzen in Alltag und Beruf sind hilfreich. Ihre Bandscheiben werden es Ihnen danken!
Darüber hinaus ist ein grundsätzlich gesunder Lebensstil mit „rückengerechter Ernährung“ immer gut. Es empfiehlt sich, Chancen zur Bewegung im Alltag zu nutzen. Sie können bspw. die Treppen verwenden, anstatt den Aufzug zu nehmen.
Aktuelles aus der Forschung – mit 30 Minuten Sport pro Woche abnehmen
Stetig nimmt die Häufigkeit von Übergewicht zu – und zwar weltweit. Damit erhöht sich auch stetig das Risiko für Bandscheibenvorfälle, da Übergewicht die Entstehung dieser begünstigt. In Deutschland gelten etwa 50 % der Menschen als übergewichtig, adipös (also stark übergewichtig) sind etwa 25 %. Das zum Abnehmen erforderliche Training ist für die meisten schlicht zu viel. Aus diesem Grund haben Forscher des Hector-Centers für Ernährung, Bewegung und Sport (Uniklinik Erlangen) ein neues Sport- und Bewegungsprogramm entwickelt, das nur etwa 30 Minuten pro Woche Training vorsieht und dennoch wichtige Erfolge verspricht.
Die Forschungsleiterin Yurdagül Zopf macht bei der Behandlung von Adipositas grundlegend zwei wichtige Säulen aus: optimierte Ernährung und Steigerung der körperlichen Aktivität. Allerdings haben übergewichtige Personen vor allem mit der Aktivität ihre Probleme – schließlich empfiehlt die Weltgesundheitsorganisation 150 Minuten Sport pro Woche, was für Betroffene eine sehr hohe Einstiegshürde darstellt.
Dejan Reljic, Sportwissenschaftler in Zopfs Team, entwickelte basierend auf diesen Informationen ein Sportprogramm, das pro Einheit nur 15 Minuten Aufwand erfordert.
Und was passiert bei so kurzem Training?
Die Betroffenen müssen ein hochintensives Intervalltraining absolvieren, wie es im Leistungssport schon länger bekannt ist. Allerdings wurde dies entsprechend abgewandelt, damit Betroffene es auch umsetzen können (zwei Mal pro Woche 15 Minuten). Dabei wechseln sich kurze, aber intensive Belastungen mit Phasen der Erholung ab. Dies regt den Stoffwechsel besser an als „normales“ Ausdauertraining.
In einer Studie mit 140 adipösen Teilnehmern hat sich gezeigt, dass die Gruppe, die – neben einer den Leitlinien entsprechenden Ernährungsberatung – das Training absolvierte, in Einzelfällen auf bis zu 20 kg Gewichtsverlust in zwölf Wochen kommen konnte. Außerdem konnte auch nur in dieser Gruppe eine Verbesserung der Herz-Kreislauf-Fähigkeit ermittelt werden.
Die Forscher schlussfolgern, dass zur Behandlung von Adipositas also sowohl eine Ernährungsumstellung als auch eine Form von körperlicher Aktivität notwendig sei. Die reduzierte Aufnahme von Kalorien allein sei nicht wegführend, zumal der Gesundheit zuträgliche Veränderung sich schon durch 30 Minuten zusätzliches Training erzielen ließen.
Quelle: medizin1.uk-erlangen.de (2019): Adipositas: mit 30 Minuten Sport pro Woche zu weniger Gewicht und mehr Gesundheit.
Häufige Patientenfragen
Was ist eine Bandscheibe?
Dr. Dr. T. Weigl:
Bandscheiben sind Segmente zwischen den Wirbeln der Wirbelsäule. Sie dienen als Puffer bei Bewegungen, ähnlich den Stoßdämpfern eines Autos. Bandscheiben bestehen aus einem Gallert-Kern, der von einem Faserring umschlossen wird. Sie federn Erschütterungen ab, bei der Deformation verlieren sie Flüssigkeit. Diese wird über Nacht wieder dort angesammelt.
Ich habe Schmerzen im Rücken – Sofortdiagnose Diskusprolaps?
Dr. Dr. T. Weigl:
Nur 15 Prozent aller Rückenschmerzen können auf eine Verschiebung des Bandscheibenkerns zurückgeführt werden. Wenn Sie einen plötzlich auftretenden, stechenden Schmerz spüren, liegt der Verdacht allerdings nahe.
Sollte ich mich bei Rückenschmerzen schonen?
Dr. Dr. T. Weigl:
Natürlich sollten Sie den Rücken nicht – wie in unserem Beispiel weiter unten bei einem Umzug – über Gebühr belasten. Leichte bis mittlere Tätigkeiten werden aber unbedingt empfohlen. Auf keinen Fall sollten sie Ihren Rücken ruhigstellen.
Wieso sinkt das Risiko für einen Bandscheibenvorfall mit erhöhtem Alter wieder? Das hört sich irgendwie unlogisch an.
Dr. Dr. T. Weigl:
Ich kann verstehen, dass sich das zunächst nicht sehr nachvollziehbar anhört bzw. liest. Aber eigentlich stecken da ganz normale Prozesse dahinter. Die Wahrscheinlichkeit für einen Bandscheibenvorfall steigt zunächst mit unserem Alter, der Zeitraum für das größte Risiko liegt zwischen dem 30. und 50. Lebensjahr. Daran schuld sind degenerative Prozesse der Bandscheiben; sie werden zunehmend weniger mit Gefäßen versorgt, der Ring wird verletzungsanfälliger, die verringerte Nährstoffversorgung verzögert die Ausheilung von Rissen im Ring und der Kern kann leichter in diesen eindringen. Je älter wir aber werden, desto mehr unterliegt auch der Kern selbst degenerativen Prozessen. Er verliert an Substanz (wird kleiner) und übt nicht mehr so viel Druck auf den Ring aus, sodass die Wahrscheinlichkeit für einen Bandscheibenvorfall sinkt.
Muss man einen Bandscheibenvorfall behandeln?
Dr. Dr. T. Weigl:
Nicht immer sind Rückenschmerzen Folge eines Bandscheibenvorfalls. Bei entsprechenden Symptomen sollten Sie jedoch unverzüglich einen Arzt aufsuchen, damit eine dauerhafte Schädigung der Nerven vermieden werden kann. Denn je länger der herausgerutschte Kern auf den Nerv drückt, desto höher ist das Risiko für eine Lähmung oder Schlimmeres.
Typisches Patientenbeispiel
Eigentlich möchte Martin seiner Tochter Laura beim Umzug in die erste eigene Wohnung helfen. Als der Familienvater jedoch die schwere Bücherkiste in den Kleintransporter stellen will, passiert es: Ein jäher, scharfer Schmerz schießt ihm in den Rücken. Mit schmerzverzerrtem Gesicht lässt er die Kiste fallen. Das ist schon das dritte Mal in vier Wochen, dass sein unterer Rücken schmerzt. Tochter und Medizinstudentin Laura vermutet: „Vater, hast Du etwa einen Bandscheibenvorfall?“
Zwei Wochen später besucht Martin seine Tochter Laura in der neuen Wohnung. „Und, Vati, wie war es bei der Physio?“, fragt sie und grinst. „Gut! Die Übungen, die ich dort lerne, benutze ich auch fleißig auf der Arbeit“, versichert Martin seiner Tochter. Gut, dass er auf sie gehört und nach dem Bücher-Fiasko seinen Hausarzt aufgesucht hat! Mit der Physiotherapie und den Schmerzmitteln wird Martin seinen Bandscheibenprolaps schnell in den Griff kriegen. Das Tragen von Bücherkisten wird er in Zukunft aber getrost anderen überlassen!
Verwandte Themen
- Bandscheibenvorfall & Laufsport: Schmerzfreies Training möglich?
- SOS – Selbsthilfe bei akuten Rückenschmerzen
- Bandscheibenvorfall MRT: Muss ich bei Rückenschmerzen in die Röhre?
- MRT-Untersuchung – Was kostet sie und wer übernimmt die Kosten?
- Was macht ein Orthopäde?
- Yoga bei Rückenschmerzen – die Top 5 der Übungen für einen starken Rücken
- Hilfsmittel bei Rückenschmerzen
- Homöopathie in der Rückenschmerztherapie: Nicht mehr als Placebo
- Typische Alltagsaktivitäten – wie entstehen Rückenschmerzen im Alltag?
- Rückenschmerzen: Letzter Ausweg notwendige Rückenoperation
- 7 Regeln für ein effektives Rückentraining zu Hause
Haben auch Sie schon Erfahrungen mit einem Bandscheibenvorfall gemacht? Haben Sie weitere Fragen zu diesem Thema? Nutzen Sie unsere Kommentarfunktion unten für den Austausch untereinander und mit uns!
Autoren: Dr. Dr. Tobias Weigl, Andrea Lorenz, Tobias Möller
Redaktion: Tobias Möller
Veröffentlicht am: 11.05.2018, zuletzt aktualisiert: 21.11.2019
Quellen
- Medizinische Datenbank AMBOSS: Bandscheibenprolaps (Bandscheibenvorfall). In: amboss.com.
- Heiner Raspe (2013): Rückenschmerzen. Gesundheitsberichterstattung des Bundes, Heft 53. Hg. vom Robert-Koch-Institut. RKI, Berlin.
- Wolf Diemer und Heiko Burchert (2002): Chronische Schmerzen. Gesundheitsberichterstattung des Bundes, Heft 7. Hg. vom Robert-Koch-Institut. RKI, Berlin.
- hil/aerzteblatt.de (2015): Manuelle Medizin ist Option bei Schmerzpatienten. In: aerzteblatt.de.
- medizin1.uk-erlangen.de (2019): Adipositas: mit 30 Minuten Sport pro Woche zu weniger Gewicht und mehr Gesundheit.









Luise
22.11.2018 16:34Von meinem Doktor erhielt ich die Diagnose Bandscheibenvorfall und muss mich nun wahrscheinlich einer OP unterziehen. So richtig genau konnte ich mir das Problem bisher nicht vorstellen. Ihre Erläuterungen und vor allem die hier verlinkten Video haben es mir endlich gut verständlich erklärt, vielen Dank!
Dr. Tobias Weigl
22.11.2018 17:52Vielen Dank für die Rückmeldung, das freut mich natürlich sehr zu hören. Nicht so erfreulich hingegen, dass Sie sich einer OP unterziehen müssen. Ich wünsche Ihnen dabei aber alles Gute. Viele Grüße
Dr. T. Weigl
Petra
10.09.2021 18:06Ich habe eine Vorwölbung an der HWS und seit ein paar Wochen Schmerzen im Nacken. Seit ein paar Tagen, kann ich den Kopf nicht mehr neigen und habe von meinem Hausarzt zwei Quaddelspritzen bekommen, doch es wird nicht besser.
Ich habe sogar manchmal punktuelle Schmerzen , die sich wie Stromschläge anfühlen. Mein Hausarzt will kein MRT verordnen, was soll ich tun?
Marion
12.06.2023 02:18Ganz klar: Hausarzt wechseln.
Für die Neuraltherapie, unter die auch das unsinnige „Quaddeln“ fällt, gibt es keinerlei Wirkungsnachweis, sie gehört in den Bereich der paramedizinischen Verfahren. Man wendet sie in Deutschland oft und gern an, da das Einstechen der Nadel einen schönen Placebo-Effekt auslöst und die zugesetzten Lokalanästhetika das Areal zumindest für eine Weile betäuben. Der Schmerz kommt in der Regel später wieder. Hierzulande schwören auch manche Menschen auf die Wirkung von Zuckerkügelchen… .
Bei mir war die Diagnose einfacher. Den Schmerz konnte ich lange unterdrücken, aber irgendwann war der BSV so ausgedehnt, dass es zu einer Peroneusparese (Lähmung des Fußhebermuskels) kam, die geschient werden musste. Nach operativer Entfernung eines großen Sequesters bildete sich die Lähmung nur sehr langsam zurück, ist aber von außen inzwischen nicht mehr wahrnehmbar. Ursächlich führe ich meinen Bandscheibenvorfall auf stundenlanges, verspanntes Sitzen am Arbeitsplatz (PC) zurück.
Wie ist die Sache für Dich ausgegangen?